На фоне различных заболеваний печени часто развивается холестаз – нарушение оттока или синтеза желчи и ее поступления в двенадцатиперстную кишку. Такой синдром разделяется на внутрипеченочное и внепеченочное нарушение, причем первый среди болезней печени встречается гораздо чаще. Очень важно отличать эти патологии, так как тактика лечения значительно отличается. Для этого необходимо знать, какие процессы влияют на формирование патологии, механизм развития и сопутствующие признаки.
Содержание
Специфика болезни
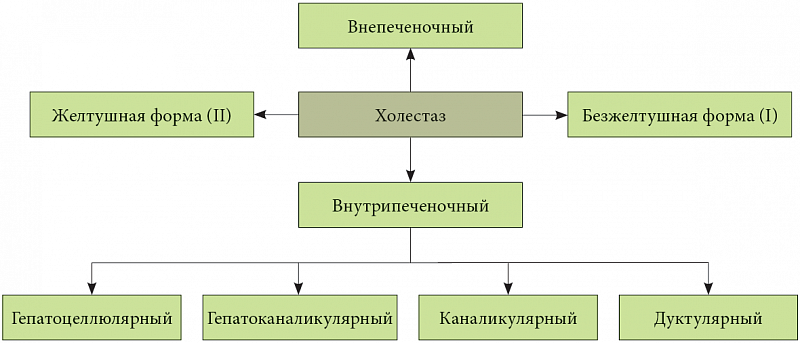
На развитие внутрипеченочного холестаза влияют любые патологические процессы в печени, сопровождающиеся поражением гепатоцитов или желчных канальцев, а в ряде случаев – повреждением обеих зон. В отличие от внепеченочной, внутрипеченочная форма не зависит от механических повреждений и обструктивных нарушений в магистральных желчных протоках.
На развитие печеночного холестатического синдрома влияет множество разнообразных факторов, как врожденных, так и приобретенных. Существует два вида патологии:
-
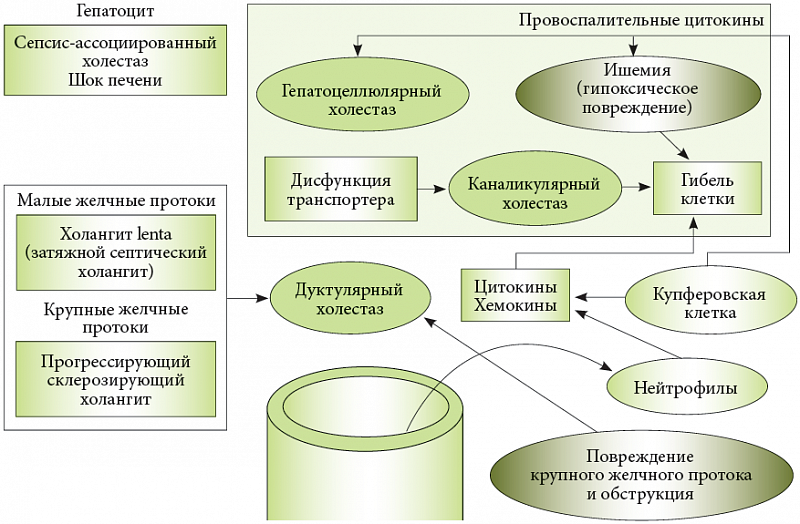
Интралобулярный холестаз (гепатоцеллюлярный или каналикулярный) – то есть синдром, вызванный повреждением клеток или канальцев печени. Он является наиболее частым. Выделяют четыре вида факторов, влияющих на развитие этих форм синдрома:
- токсические;
- вирусные;
- метаболические;
- застойные.
- Дуктулярная форма синдрома развивается при поражении внутреннего эпителия протоков, расположенных в обеих дольках печени (междольковые протоки). Такому типу заболевания сопутствуют билиарный цирроз, болезнь Кароли, билиарная атрезия, склерозирующий холангит и другие. В редких случаях развивается смешанная форма синдрома.
Развития холестатического синдрома основывается на нарушении транспортных функций крови на клеточном и органном уровне. Основные механизмы развития:
- Снижение проницаемости каналикулярной и базолатеральной мембраны клеток печени.
- Замедление или прекращение выработки ионов натрия, калия, гидролизных ферментов и белков, выполняющих транспортные функции.
- Изменение состава желчных кислот.
- Повреждение канальцев и клеточных соединений.
- Повреждение внутреннего эпидермиса протоков и нарушение их проходимости.
В основе механизма развития клинической картины внутрипеченочного синдрома стоит один или несколько факторов: изменение состава желчи, избыточное поступление некоторых составляющих желчи в кровь, снижение количества или полное отсутствие желчи в кишечнике, поражение клеток печени и их мембран компонентами желчной кислоты.
Почему возникает нарушение?
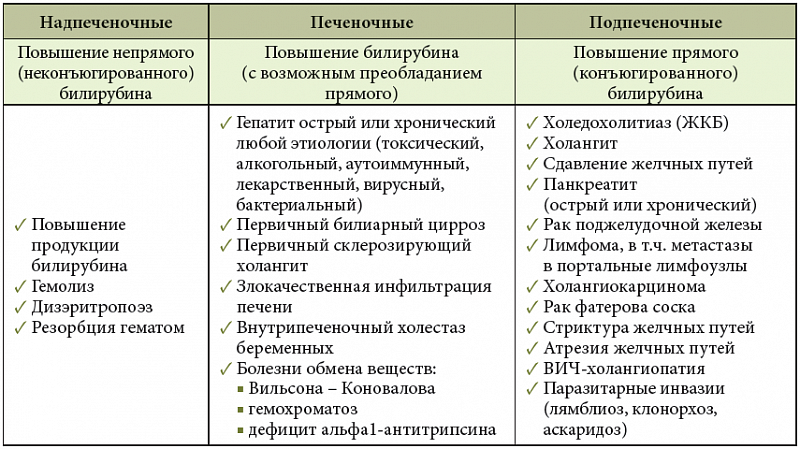
Причины развития внутрипеченочного холестатического синдрома разнообразны – любое отклонение в работе или структуре печени может спровоцировать болезнь, даже при отсутствии выраженного воспаления. Но, так или иначе, факторы развития патологии связаны с оттоком или синтезом желчи. Поэтому принято разделять причины на несколько групп.
Что приводит к проблемам образования желчи:
- Бактериальные, вирусные и паразитные инфекции.
- Дисбактериоз кишечника.
- Алкогольное поражение паренхимы печени.
- Интоксикация организма, в том числе эндогенная.
- Цирротические изменения в органе.
- Беспорядочный прием лекарственных препаратов.
Существует более полусотни лекарственных веществ, способных нанести печени выраженный токсический урон. Статистика показывает, что на территории России около 3 % пациентов, страдают лекарственным поражением печени. Самое неблагоприятное воздействие на печень оказывают следующие группы препаратов:
- НПВС: Парацетамол, Диклофенак, Вольтарен, Аспирин, Ибупрофен.
- Противоопухолевые средства: Метотрексат, Флоксуридин, Флутамид.
- Антибиотики и фунгициды: Тетрациклин, Эритромицин, Рифампицин, Кетоконазол, Изониазид.
- Противосудорожные: Вальпроевая кислота.
- Психотропные: Амитриптилин, Диазепам, Карбамазепин.
- Гипотензивные: Каптоприл, Дилтиазем.
- Иммуносупрессоры: Циклоспорин А, Азатиоприн.
У 1 одного из 10 тыс. пациентов развивается холестатический гепатит после применения наркоза Галотаном. При повторном использовании препарата, риск печеночного поражения возрастает в 7 раз.
В группу внутрипеченочных нарушений входит и холестаз беременных, который развивается при метаболических нарушениях под влиянием эстрогенных гормонов. В этом случае синдром носит доброкачественный характер и самостоятельно проходит при нормализации гормонального фона после рождения ребенка.
Что приводит к нарушению оттока желчи:
- Склерозирующий холангит.
- Врожденное расширение желчных протоков.
- Идиопатическая дуктопения.
- Билиарный (аутоиммунный) цирроз.
- Билиарная атрезия.
Нарушить структуру и функционирование гепатобилиарной системы способны туберкулез, болезнь Ходжкина и саркоидоз на тяжелых стадиях. Очень редко холестаз развивается как симптом отторжения печени после пересадки донорского органа.
Самыми редкими причинами внутрипеченочной патологии считаются патологии 12-персной кишки, аневризма печеночной артерии, врожденные и наследственные нарушения обмена веществ и другие генетические отклонения.
Виды и стадии патологии
Внутрипеченочная форма имеет несколько разновидностей, и в первую очередь делится на острый и хронический. Острая форма развивается внезапно и сопровождается ярко выраженной симптоматикой. Хроническое течение выражается медленным прогрессированием болезни и слабыми, а иногда и скрытыми, симптомами во время обострений, сменяющихся ремиссией.
Хронический холестаз более опасен, так как часто протекает в скрытой форме, поэтому приводит к тяжелым поражениям печени.
При диагностике холестаза обязательно учитывают, присутствует ли желтуха или нет. Таким образом, выделяют безжелтушную и желтушную форму холестаза. Чаще встречается холестаз с желтухой, возникающей при воздействии негативных факторов, приводящих к разрушению клеток печени – цитолизу. Поэтому принято определять, присутствует ли цитолиз, или гепатоциты не подвергаются разрушению.
По характеру нарушений выделяют три механизма развития холестаза:
- Парциальный – болезнь развивается при уменьшении объема, выделяемой желчи.
- Диссоциальный – нарушается синтез только некоторых компонентов желчи.
- Тотальный – снижается или полностью нарушается поступление желчи в 12-перстную кишку.
Формы холестаза по характеру проявлений:
- Функциональный – снижение скорости течения желчи приводит к тому, что печень задерживает в себе органические компоненты и лишнюю жидкость. Нарушаются обменные процессы.
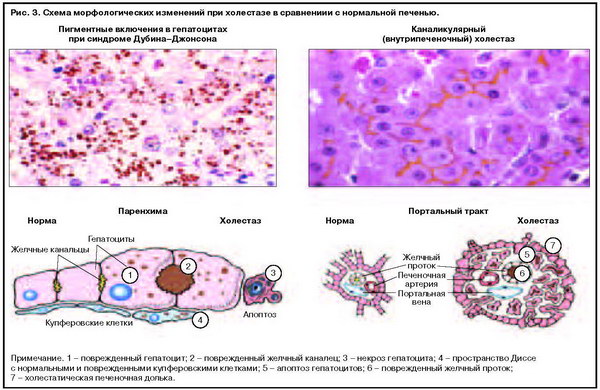
- Морфологический – желчь скапливается в протоках печени, становится более концентрированной и приводит к разрушению гепатоцитов и гепатомегалии.
- Клинический – в крови задерживаются вещества и токсины, которые должны выводиться вместе с желчью. Часто сопровождается выраженной желтухой.
И, конечно, классифицируют болезнь по локализации повреждений: в клетках печени (гепатоцеллюлярный), канальцах (каналикулярный) или внутрипеченочных протоках (дуктулярный). Реже наблюдается смешанная форма, когда одновременно развиваются несколько патологических процессов.
Для внутрипеченочного вида холестаза характерно появление симптомов, которые сопровождают другие печеночные заболевания. Основными проявлениями заболевания считаются желтуха, кожный зуд и нарушение работы органов пищеварения. Они возникают на ранних стадиях, а с прогрессированием болезни становятся более выраженными и к ним присоединяются дополнительные признаки.
Условно можно выделить три стадии холестаза:
-
Начальная стадия патологического процесса или острое течение – первым признаком, и зачастую единственным, считается кожный зуд. Если развивается холестатическая желтуха, то появляются дополнительные признаки болезни: тошнота, слабость, потеря веса, снижение аппетита, проблемы с перевариванием пищи.
В начале заболевания не наблюдается необратимых структурных изменений, при своевременном лечении очень быстро излечивается.
- Развернутая стадия – изменения в печени видны на гистологическом обследовании, страдает каналикулярная мембрана, снижается проницаемость гепатоцитов, увеличиваются желчные капилляры, образуются тромбы в сосудах. На этой стадии продолжает держаться желтуха, на коже образуются ксантомы, бледнеет кал, мутнеет моча, развиваются проблемы с суставами.
- Переход в хроническую стадию – характеризуется усилением симптоматики и присоединением осложнений. Изменения, происходящие в печени, носят необратимый характер.
Диагностические мероприятия
Диагностика внутрипеченочного типа холестаза начинается со сбора анамнеза и осмотра пациента. На осмотре у пациентов с холестазом выявляют желтушный окрас кожи и склер глаз, подкожные скопления жиров – ксантомы, расчесы на коже, свидетельствующие о зуде. При пальпации живота часто наблюдается увеличение печени в размерах, а пациент жалуется на болевые ощущения при надавливании.
Дальнейшая диагностика основывается на данных лабораторных и инструментальных методах, с помощью которых выявляют: стал холестаз причиной печеночной болезни, или болезнь спровоцировала развитие холестаза.
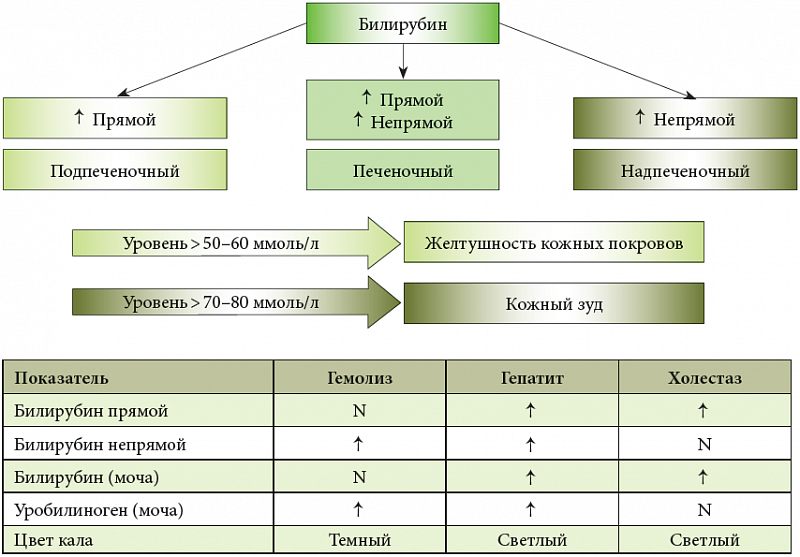
Важную роль в диагностике заболевания играет биохимический анализ крови. Зачастую, чтобы определить стадию холестаза, достаточно проанализировать результаты биохимии (Табл. 1).
Таблица 1 – Показатели биохимии при холестазе
| Степень
холестаза |
Показатели | |||||
|---|---|---|---|---|---|---|
| Щелочная фосфатаза, ед/л | ГТТП,
ед/л |
ЛАП,
ед/л |
Желчные кислоты,
мкмоль/л |
Холестерин,
ммоль/л |
Билирубин,
мкмоль/л |
|
|
I |
< 300 | < 300 | < 60 | < 40 | < 6 | < 80 |
|
II |
300-600 | 300-600 | 60-90 | 40-80 | 6-8 | 80-150 |
|
III |
> 600 | > 600 | > 90 | > 80 | > 8 | > 150 |
Считается, что средняя тяжесть течения болезни встречается чаще всего, в то время как тяжелое течение холестаза диагностируется только у 10-11% пациентов. Определение степени тяжести необходимо для правильного подбора тактики лечения и прогнозирования дальнейшего течения холестаза.
Стандартными лабораторными исследованиями считаются общий и биохимический анализ крови, анализ мочи, печеночные пробы. В дополнение, могут понадобиться и другие анализы:
- Кровь на гепатит, сифилис.
- Коагулограмма.
- Антимитохондриальные и антинуклеарные антитела.
- Уровень холестерина.
В дальнейшем прибегают к инструментальным методам обследования, с помощью которых определяют размер печени, локализацию патологического процесса и состояние протоков. С помощью УЗИ печени исследуют другие органы брюшной полости, чтобы подтвердить или исключить их патологии, наиболее важную роль играет УЗИ мочевого пузыря, желчного пузыря и поджелудочной железы.
Другие методы диагностики:
- Эндоскопическая ретроградная холангиопанкреатография.
- Холангиография.
- Магнитно-резонансная холангиопанкреатография.
- Позитронно-эмиссионная томография.
- Холангиография чрескожная чреспеченочная.
- Гистологическое исследование биопсийного материала.
Дифференциальная диагностика заболеваний печени показывает, что холестаз может сопутствовать различным болезням, развивающимся как в переделах органа, так и вне его. Поэтому важно правильно дифференцировать внутрипеченочный холестаз от внепеченочного, а затем выявить причины развития болезни.
Методы лечения
Лечение холестаза основывается на терапевтических методах, направленных на основное заболевание, нормализацию движения и синтеза желчи, устранения симптоматики заболевания.При холестазе, вызванном интоксикациями, лекарственными препаратами и алкоголем, необходимо исключить воздействие негативного фактора на организм – отказаться от алкоголя, лекарств, контакта с химикатами.
 Так, как первым симптомом чаще всего является невыносимый зуд, его необходимо устранить. Для этого используются различные препараты:
Так, как первым симптомом чаще всего является невыносимый зуд, его необходимо устранить. Для этого используются различные препараты:
- Фенобарбитал.
- Холестипол.
- Рифампицин.
- Урсофальк.
- Гептрал.
Для лечения обязательно подбирают гепатопротекторы с желчегонным эффектом: Урсофальк, Хофитол, Аллохол, Гептор, Лив 52. Гепатопротектор Урсофальк не только эффективно снимает зуд, но и оказывает другие лечебные действия за счет своего состава.
Урсодезоксихолевая кислота – активное вещество препарата – входит в состав желчных кислот, образующихся в организме человека, поэтому ее прием оказывает на клетки печени защитное, иммуностимулирующее и желчегонное средство.
Также прием препарата обеспечивает размягчению холестериновых образований в протоках и желчном пузыре. Аналогом Урсофалька по действующему веществу считается препарат Урсосан, обладающий аналогичным составом и лечебным эффектом.
 При поражении протоков, нарушении секреторной функции гепатоцитов и угрозе развития бродильного процесса в кишечнике назначают препарат Аллохол, улучшающий пищеварение, стимулирующий липидный обмен, повышающий объем выделяемой желчи и нормализующий работу кишечника.
При поражении протоков, нарушении секреторной функции гепатоцитов и угрозе развития бродильного процесса в кишечнике назначают препарат Аллохол, улучшающий пищеварение, стимулирующий липидный обмен, повышающий объем выделяемой желчи и нормализующий работу кишечника.
При гепатоцеллюлярном и каналикулярном холестазе назначают препараты с адеметионином – Гептрал, Гептор, Метионин. Такие препараты нормализуют биохимию крови, оказывают легкое антидепрессивное действие, оказывают желчевыводящее и регенерирующее действие. Чаще всего назначают пациентам с алкогольной и никотиновой зависимостью, страдающим вирусными гепатитами.
Другие препараты:
- Глюкокортикостероиды – Метипред, Преднизолон, Медрол.
- Для снижения холестерина – Зокор, Аторис, Крестор.
- Витамины К, Д, С, Е, А, группы В.
- Глюконат кальция в таблетках или в инъекциях.
- Цитостатики – Метотрексат.
- Противовирусные: Виферон, Интерферон, Рибавирин.
Во многих случаях, особенно, если холестаз диагностирован на ранних стадиях, его можно полностью излечить. Но при запущенном процессе, направляется на приостановление прогрессирования патологического процесса и снятия симптоматики. Во многом успех лечения зависит от самого больного – готов ли он отказаться от вредных привычек и придерживаться лечебной диеты.
Осложнения и прогнозы
Риск развития осложнений зависит от множества факторов: возраста пациента, сопутствующих заболеваний, первичной болезни, стадии, на которой был диагностирован внутрипеченочный вид холестаза.
В детском возрасте, если болезнь не была во время диагностирована, есть высокий риск развития осложнений в виде цирроза печени или холангита. Зачастую единственным методом лечения и спасения жизни ребенка становится пересадка печени. Холестаз у ребенка при неонатальном гепатите имеет более благоприятный характер – правильно подобранное лечение приводит к полному выздоровлению.
В случае развития холестаза у беременных следует постоянно находиться под контролем врача, так как существует вероятность развития тяжелых осложнений:
- Преждевременные роды.
- Послеродовое кровотечение.
- Задержка внутриутробного развития у ребенка.
- Длительная желтушка у новорожденного.
- Внутриутробная гибель плода (1-2 %).
При холестазе нарушается вывод меди из организма, что приводит к пигментации роговицы глаза и снижению зрения. Считается, что если человек длительно болел или болеет холестазом, у него повышается риск развития следующих патологий:
- Острая печеночная или почечная недостаточность.
- Сердечно-сосудистая недостаточность.
- Остеопороз.
- Цирроз печени.
- Нарушение обмена и всасываемости липидов.
- Сепсис.
- Нарушение свертываемости крови.
- Желчекаменная болезнь.
К расчесам на теле могут присоединяться бактериальные инфекции и вызывать кожные воспаления.
Но о прогнозе можно говорить только после полного обследования и оценки состояния пациента – циррозы, опухоли и гепатиты часто осложняют течение болезни и приводят к тяжелым состояниям. Наиболее неблагоприятный прогноз имеет хроническая форма заболевания, осложняющаяся циррозом, печеночной недостаточностью, энцефалопатией или раком печени.
Меры профилактики и правила диеты
Так как внутрипеченочная форма холестаза чаще всего развивается под воздействием других патологий органов пищеварительной системы, то в профилактику входит своевременная диагностика и лечение этих болезней.
- Отказ от алкоголя и наркотических средств.
- Употребление лекарственных препаратов строго по назначению врача и в рекомендованной дозировке.
- Соблюдение мер безопасности при работе с химикатами.
- Правильное питание.
Диета при печеночных патологиях считается самым эффективным методом профилактики и лечения. Прием препаратов при беспорядочном питании не даст положительных результатов, зато диета даже без приема медикаментов способна нормализовать состав и процесс образования желчи.
Необходимо придерживаться диеты №5, которая исключает употребление алкогольных и газированных напитков, крепкого чая, кофе и ряда продуктов, негативно влияющих на органы пищеварения.
Что исключается из рациона:
- Консервы, маринады, солености, копчености.
- Жирное мясо и рыба, икра, субпродукты.
- Шоколад, сладости, выпечка.
- Бобовые.
- Шпинат, щавель, редис.
- Яичный желток.
- Грибы.
- Острые соусы, специи, майонез, горчица.
- Кислые ягоды и фрукты.
Принципы диеты:
- Употреблять пищу небольшими порциями 5 раз в день, в промежутке можно устраивать перекусы (кефир, йогурт, орехи, фрукты, овощи).
- Большинство блюд должны быть теплыми – исключается употребление холодной пищи и напитков.
- При застое желчи следует обратить внимание на молочные продукты – они должны ежедневно включаться в меню.
- Пища должна готовиться с минимальным содержанием жиров, преимущественно на пару, в отварном или запеченном виде.
- Один-два раза в неделю можно съедать немного макарон высшего сорта.
Ежедневный рацион состоит из каш, легких супов, тушеных овощей, паровых котлет, молочных продуктов, фруктов и овощей.
Также диета способствует снятию нагрузки с ЖКТ, устранения симптомов холестаза и нормализации общего состояния пациента.
Внутрипеченочный холестаз является доброкачественной патологией, то есть его можно вылечить или добиться стойкой ремиссии. Условиями благополучного выздоровления считаются прием медикаментозных препаратов, поддержание диеты и устранение негативных факторов, вызвавших заболевание.
Прогноз ухудшается, если холестаз был диагностирован на тяжелых стадиях, с развитием осложнений. В таких случаях исход заболевания зависит от течения болезни, спровоцировавшей холестатический синдром, и общего состояния пациента.

Образование:
- 2009 - 2014 г., Донецкий национальный медицинский университет им. М. Горького
- 2014 - 2017 г., Запорожский государственный медицинский университет (ЗДМУ)
- 2017 - наст.вр., Прохожу интернатуру по специальности акушерство и гинекология