Сердечные заболевания признаны наиболее опасными патологиями, так как провоцируют опасные для жизни осложнения. Одним из таких нарушений является пароксизмальная тахикардия, характеризующаяся тяжелыми приступами и сложностью терапии. При своевременном лечении нарушение поддается коррекции, поэтому стоит знать, как его определить и правильно лечить.
Содержание
Общая информация о заболевании
Учащенное сердцебиение не только приносит дискомфорт, но и может привести к серьезным последствиям. Пароксизмальная тахикардия – разновидность аритмии, проявляющаяся в виде приступов учащенного сердцебиения. При этом частота сердечных сокращений может достигать более 140 ударов в минуту, что в два раза превышает нормальную ритмику. В отдельных случаях ЧСС превышает 230 биений за минуту.
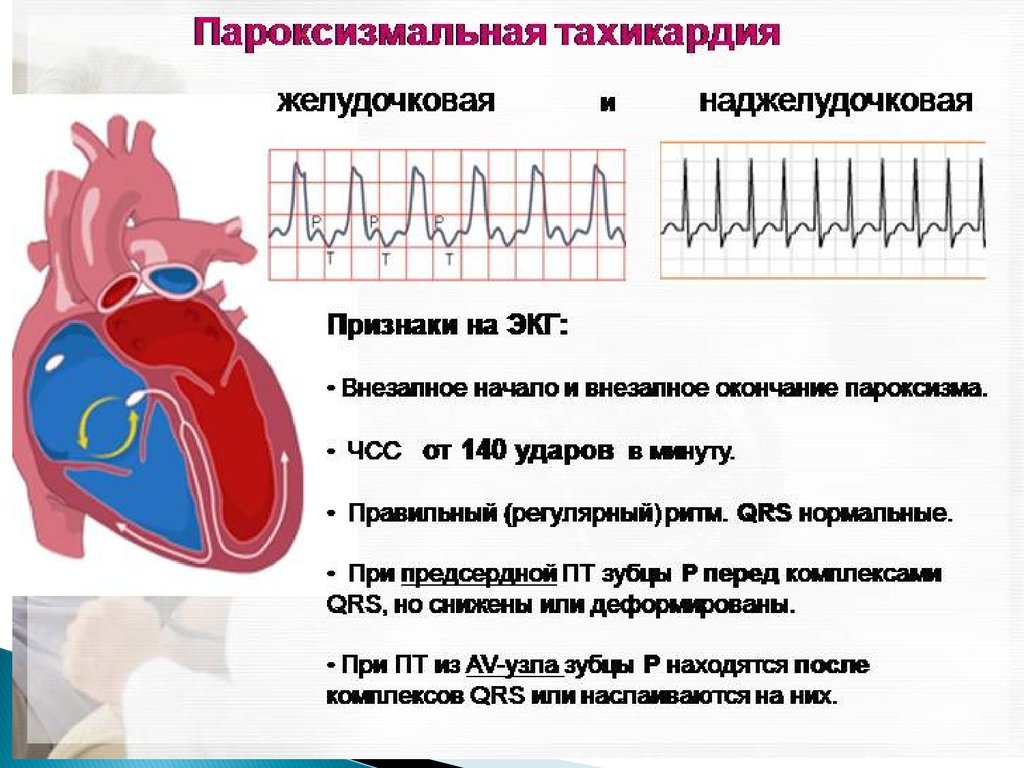 Патология появляется при сбоях в функционировании синусового узла. Эктопические импульсы, формируясь в различных отделах сердца, начинают нарушать нормальный ритм. При этом обязанности синуса по сокращению берет на себя желудочек, предсердие или атриовентрикулярное соединение – то есть, та часть, которая должна не создавать, а проводить импульс.
Патология появляется при сбоях в функционировании синусового узла. Эктопические импульсы, формируясь в различных отделах сердца, начинают нарушать нормальный ритм. При этом обязанности синуса по сокращению берет на себя желудочек, предсердие или атриовентрикулярное соединение – то есть, та часть, которая должна не создавать, а проводить импульс.
При появлении заболевания страдает как сердце, так и другие органы – при нарушении кровообращения снижается поступление кислорода и ухудшается гемодинамика.
Приступ проявляется неожиданно, и может внезапно закончиться при отсутствии терапевтических мер. Ограничений по возрасту развития патологии не существует – она появляется как у пожилых людей, так и у детей.
Основная опасность болезни состоит в появлении следующих осложнений:
- мерцание желудочков;
- кардиогенный шок;
- стенокардия;
- инфаркт миокарда.
Результатом может стать сердечная недостаточность, переходящая в хроническую форму, которая может привести к смерти пациента.
Классификация патологии
Ключевой особенностью заболевания является образование очагов, генерирующих дополнительные импульсы в различных отделах сердца. В зависимости от места расположения выделяют следующие виды болезни:
- Наджелудочковая. Происходит прохождение импульсов к желудочкам из предсердий через пучки Гиса. При наличии дополнительных проводящих путей происходит круговое продвижение. Чаще всего появляется у людей в возрасте 20-40 лет, причем у 50-60% сердечно-сосудистые заболевания могут отсутствовать.
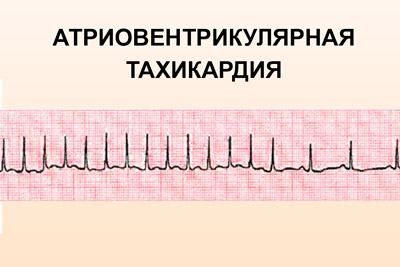 Атриовентрикулярная, или узловая АВ-тахикардия. Характеризуется круговым движением импульса через пучки Гиса в область миокарда вследствие разделения АВ узла или наличия дополнительных путей. В некоторых случаях к развитию может привести нарушения внутриутробного развития плода. Такая форма патологии образуется у 55-60% пациентов, чаще всего у женщин.
Атриовентрикулярная, или узловая АВ-тахикардия. Характеризуется круговым движением импульса через пучки Гиса в область миокарда вследствие разделения АВ узла или наличия дополнительных путей. В некоторых случаях к развитию может привести нарушения внутриутробного развития плода. Такая форма патологии образуется у 55-60% пациентов, чаще всего у женщин.- Желудочковая. Происходит частое сокращение желудочков, вследствие чего возможна их фибрилляция. При этом работа предсердий остается в норме, так как они продолжают контролироваться синусом. В результате функционирование предсердий и желудочков происходит в разнобой. Это – наиболее опасная из всех форм по причине развития тяжелых осложнений. Появлению патологии в основном подвержены мужчины старше 50 лет.
В зависимости от характера течения недуг можно разделить на следующие формы:
- острая (появление приступов происходит редко, но их проявление имеет высокую интенсивность);
- хроническая (появляется часто, но быстро проходит);
- непрерывно рецидивирующая (после последнего приступа начинается сразу новый).
В последнем случае развитие заболевания может происходить на протяжении многих лет, что в результате приводит к недостаточности кровообращения и дилатационной кардиомиопатии.
Также болезнь разделяют по механизму развития:
- эктопическая (очаговая);
- реципрокная (связанная с возвращением импульса);
- многофокусная (предполагает наличие нескольких очагов).
При появлении заболевания у детей и подростков принято говорить об идиопатической форме. Ее точные причины установить не удается, но связывают с излишним выбросом адреналина и критическим эмоциональным состоянием.
Причины развития заболевания и провоцирующие факторы
Для того, чтобы развитие патологии произошло, необходим ключевой фактор, который может быть индивидуальным нарушением строения сердца – наличие дополнительных путей проведения. При сочетании аномальных очагов и лишних путей появляется циркуляция импульсов по замкнутому кругу, которая не может нормализоваться по причине невозможности прохождения стабильного импульса через очаг патологии.
Причины появления пароксизма в наджелудчковой и желудочковой областях различаются. Наджелудочковая форма может появиться при наличии следующих факторов:
 наличие врожденной патологии;
наличие врожденной патологии;- нервные перенапряжения, неврастения;
- нарушение работы щитовидной железы с избыточным выбросом гормонов;
- злоупотребление алкоголем, сигаретами и токсическими веществами.
Причины развития желудочковой пароксизмы:
- ишемические сердечные заболевания;
- инфаркт миокарда;
- кардиосклероз;
- кардиомиопатия;
- врожденные и приобретенные пороки сердца.
Провоцирующими факторами для появления патологии любого вида могут стать излишние нервные перегрузки, физическое перенапряжение, слишком быстрые и резкие движения, неправильное питание, прием сердечного гликозидного препарата, а также сильные изменения температуры тела вследствие перегрева или переохлаждения.
Появление недуга может быть связно с нарушениями работы других органов – системы ЖКТ, диафрагмы, желче- и мочевыводящей систем, а также наличие травм и оперативных вмешательств.
Характерные симптомы
Болезнь характеризуется тем, что в 7-10% случаев может протекать бессимптомно, а в 12-15% могут происходить критические нарушения в системе кровообращение, которые могут привести к летальному исходу. В стандартном случае пациент изначально чувствует резкое ускорение сердцебиения, что служит сигналом о начале приступа. Симптомы, сопровождающие его, следующие:
- резкие толчки за грудиной, мешающие дышать;
- внезапное головокружение, переходящее в обморок;
 шум в ушах;
шум в ушах;- приступообразная боль в области сердца;
- одышка, чувство нехватки воздуха;
- отчетливо выраженное сильное сердцебиение;
- слабо выраженный пульс;
- побледнение кожных покровов;
- гипертермия;
- посинение конечностей;
- резкое снижение артериального давления.
В некоторых случаях перед появлением приступа пациент ощущает чувство необъяснимого страха, тревоги и паники. При наджелудочковом типе наблюдается неконтролируемое мочеиспускание и/или дефекация.
Симптоматика наиболее выражена у людей пожилого возраста с заболеваниями сердца в анамнезе. Физически здоровые молодые люди ощущают проявления недуга в меньшей мере.
Диагностические меры
Заподозрить наличие патологии можно по тому, как проходят приступы. Для подтверждения применяются следующие диагностические мероприятия:
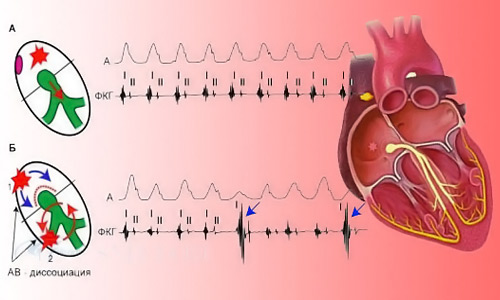 Электрокардиограмма. На ЭКГ можно четко увидеть все признаки, соответствующие наличию пароксизмы. Основные изменения касаются зубца Р, демонстрирующего проведение импульса из синоатриального узла по предсердиям. Он становится деформированным и слабо выраженным.
Электрокардиограмма. На ЭКГ можно четко увидеть все признаки, соответствующие наличию пароксизмы. Основные изменения касаются зубца Р, демонстрирующего проведение импульса из синоатриального узла по предсердиям. Он становится деформированным и слабо выраженным.- УЗИ и МСКТ сердца. Позволяют исключить вероятность органической патологии, влияющей на развитие заболевания.
- Мониторирование по Холтеру. Позволяет определить изменения в сердечной деятельности на протяжении суток с помощью специального устройства. При этом все данные выводятся на ЭКГ.
Для уточнения диагноза применяются измерения, которые проводятся после физического напряжения. Лечащий врач должен собрать весь анамнез пациента для того, чтобы определить факторы, несущие дополнительную опасность и способные усложнить терапию.
Неотложная помощь
Неотложная помощь во время приступа направлена на то, чтобы облегчить состояние пациента до приезда специалистов-медиков. Необходимо принять следующие меры:
 Уложить больного в горизонтальное положение. Оно должно быть максимально удобным и не затруднять дыхание.
Уложить больного в горизонтальное положение. Оно должно быть максимально удобным и не затруднять дыхание.- Обеспечить доступ свежего воздуха в помещение и улучшить поступление кислорода к легким. Для этого следует освободить пациента от тесной одежды, украшений и сдавливающих предметов.
- Оценить состояние и при необходимости провести непрямой массаж сердца.
Также при оказании первой помощи эффективными будут вагусные приемы, снижающие влияние адреналина на сердце. Необходимо провести надавливание на внутренние углы глазных яблок, несколько быстрых глубоких вдохов и массаж шейной сонной артерии.
Дальнейшее лечение должно проходить в стационаре под наблюдением специалиста. Обязательно нужно вызвать скорую помощь – врачи помогут купировать приступ и доставят пациента в медицинское учреждение.
Дальнейшие методы лечения и профилактика
В амбулаторных условиях проводится глубокая терапия, которая влияет не только на пароксизму, но и на сопутствующие заболевания.
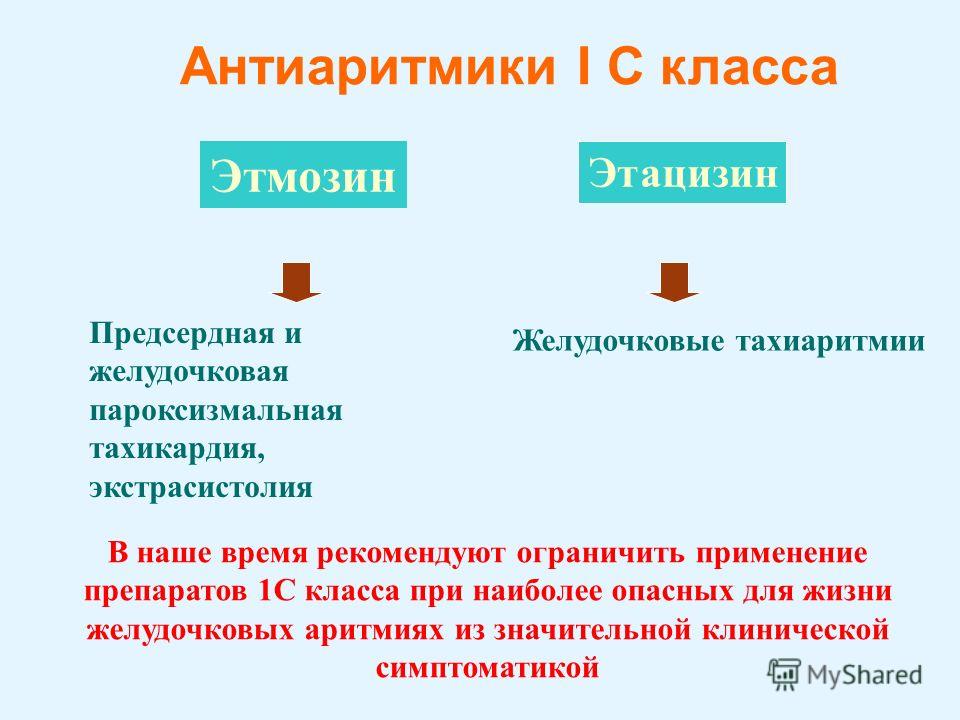 Медикаментозное лечение включает в себя следующие группы препаратов:
Медикаментозное лечение включает в себя следующие группы препаратов:
- антиаритмики (Этмозин, Дизопирамид, Гилуритмал);
- бета-адреноблокаторы (Бисопролол, Анаприлин, Корданиум);
- антагонисты кальция (Верапамил, Нифедипин, Дилтиазем).
В случае длительно лечения без явной эффективности необходимо проведение хирургической операции. Она проходит в двух формах:
- Радиочастотная абляция. Через катетер к измененному участку сердца проводятся радиочастотные волны, приводящие к ликвидации пораженной зоны.
- Установка постоянного кардиостимулятора. Во время работы прибор генерирует разряд, способствующий восстановлению ритмики.
Оперативное вмешательство позволяет существенно улучшить прогноз даже в тяжелых случаях. Наибольшую сложность вызывает терапия патологии, возникшая на фоне ИБС и ревматизма.
Специфических видов профилактики при пароксизме нет. Необходимо периодическое посещение врача для оценки состояния, и выполнение следующих общих рекомендаций:
- правильное питание и/или соблюдение диеты;
- прекращение употребления алкоголя, отказ от курения;
- избегание стрессовых ситуаций и чрезмерной физической активности.
Также следует постоянно принимать препараты, назначенные врачом.
Возможные осложнения и прогноз
Своевременная диагностика и правильная терапия позволяют минимизировать риск развития заболевания.
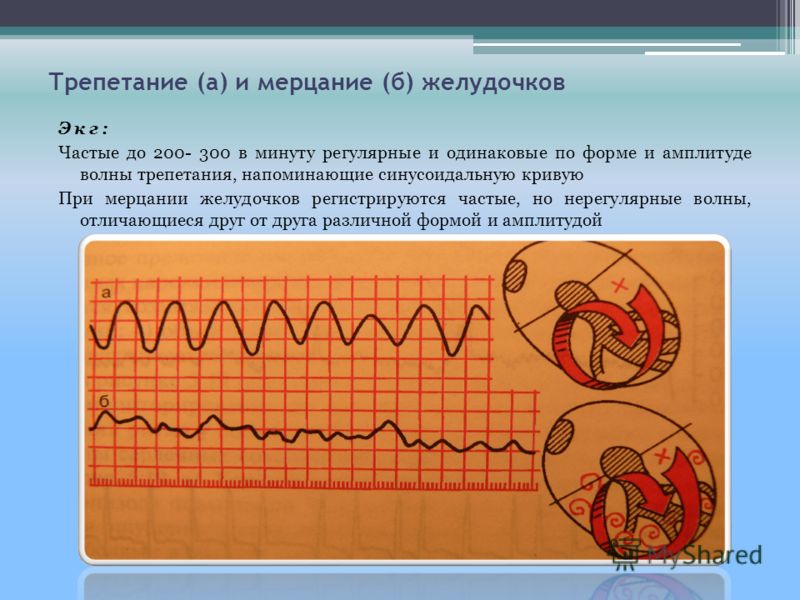 При отсутствии выполнения врачебных рекомендаций возможно развитие следующих осложнений:
При отсутствии выполнения врачебных рекомендаций возможно развитие следующих осложнений:
- мерцание желудочков;
- сердечная недостаточность;
- ишемические сердечные заболевания.
Прогноз в большинстве случаев благоприятен. Наджелудочковая форма может проходить бессимптомно и не оказывает негативного влияния на здоровье и состояние организма.
Наибольшую опасность представляет желудочковая форма – именно она приводит к осложнениям. Негативно сказаться на течении болезни могут пороки сердца – именно в таких случаях увеличивается риск летального исхода.
Пароксизмальная тахикардия – патология, которая может привести к ухудшению состояния здоровья человека как сама по себе, так и стать стимулятором для развития дополнительных сердечных недугов. После появления первого приступа необходимо обратиться к кардиологу для того, чтобы не допустить осложнений.

Образование:
- 2009 - 2014 г., Донецкий национальный медицинский университет им. М. Горького
- 2014 - 2017 г., Запорожский государственный медицинский университет (ЗДМУ)
- 2017 - наст.вр., Прохожу интернатуру по специальности акушерство и гинекология