Аутоиммунный гепатит (АГ) является очень редким заболеванием среди всех видов гепатитов и болезней аутоиммунного характера.
На территории Европы частота встречаемости составляет 16-18 больных с АГ на 100000 человек. На Аляске и Северной Америке распространенность выше, чем в Европейских странах. В Японии уровень заболеваемости низкий. У афроамериканцев и латиноамериканцев течение болезни протекает более стремительно и тяжело, лечебные мероприятия менее эффективны, смертность выше.
Заболевание встречается во всех возрастных группах, чаще болеют женщины (10-30 лет, 50-70 лет). У детей АГ может появиться от 6 до 10 лет.
АГ при отсутствии терапии опасен развитием желтухи, цирроза печени. Выживаемость больных с АГ без лечения составляет 10 лет. При более агрессивном течении гепатита продолжительность жизни составляет менее 10 лет. Цели статьи – сформировать представление о заболевании, раскрыть виды патологии, клиническую картину, показать варианты лечения болезни, предупредить о последствиях патологии при отсутствии своевременной помощи.
Содержание
Общая информация о патологии
Аутоиммунный гепатит – это патологическое состояние, которое сопровождается воспалительными изменениями в ткани печени, развитием цирроза. Болезнь провоцирует процесс отторжения печеночных клеток иммунной системой. АГ часто сопровождается другими аутоиммунными болезнями:
- системная красная волчанка;
- ревматоидный артрит;
- рассеянный склероз;
- аутоиммунный тиреоидит;
- экссудативная эритема;
- гемолитическая аутоиммунная анемия.
Причины и виды
Вероятными причинами развития патологии печени считаются вирусы гепатита С, В, Эпштейна-Барр. Но четкой связи в научных источниках между формированием болезни и наличием этих возбудителей в организме не выявлено. Имеется также наследственная теория по возникновению патологии.
Существует несколько видов патологии (Табл. 1). Гистологически и клинически эти виды гепатита не имеют различий, но 2 тип болезни часто связан с гепатитом С. Лечат все разновидности АГ одинаково. Некоторые специалисты не принимают 3 тип как отдельный, так как он очень схож с 1 типом. Они больше склоняются к классификации по 2 типам заболевания.
Таблица 1 – Разновидности болезни в зависимости от вырабатываемых антител
| 1 тип | 2 тип | 3 тип |
|---|---|---|
|
|
|
Как развивается и проявляется?
Механизм развития болезни заключается в образовании антител против печеночных клеток. Иммунная система начинает принимать свои гепатоциты, как чужеродные. При этом в крови вырабатываются антитела, характерные для определенного вида заболевания. Клетки печени начинают разрушаться, возникает их некроз. Возможно, запускают патологический процесс вирусы гепатита С, В, Эпштейна-Барр. Помимо разрушения печени наблюдается повреждение поджелудочной и щитовидной желез.
 Группы риска:
Группы риска:
- наличие аутоиммунных болезней любой этиологии в предыдущем поколении;
- инфицированные ВИЧ;
- больные с гепатитами В, С.
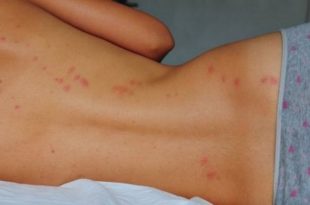
Патологическое состояние передается по наследству, но встречается очень редко. Заболевание может проявляться как в острой форме, так и с постепенным наращиванием клинической картины. При остром течении болезни симптоматика похожа на острый гепатит. У пациентов появляются:
- болезненность правом подреберье;
- диспепсические проявления (тошнота, рвота);
- желтушный синдром; з
- зуд;
- телеангиоэктазии (сосудистые образования на коже);
- эритема.
Влияние АГ на женский и детский организм
У женщин с аутоиммунным гепатитом часто выявляются:

- нарушение гормонального фона;
- развитие аменореи;
- трудности с зачатием ребенка.
Наличие АГ у беременных женщин может вызвать преждевременные роды, постоянную угрозу прерывания беременности. Лабораторные показатели у пациенток с АГ за время вынашивания плода могут даже улучшиться или нормализоваться. АГ часто не оказывает влияния на развивающийся внутриутробно плод. Беременность протекает у большинства больных нормально, роды не утяжелены.
Обратите внимание! Статистических данных по поводу течения АГ во время беременности очень мало, так как заболевание стараются выявлять и лечить на ранних стадиях болезни, чтобы не доводить до тяжелых клинических форм патологии.
У детей болезнь может протекать наиболее стремительно, с обширным поражением печени, так как иммунная система не совершенна. Смертность среди детской возрастной группы значительно выше.
Как проявляется аутоиммунное поражение печени?
Проявления аутоиммунной формы гепатита могут существенно различаться. В первую очередь это зависит от характера течения патологии:
-
Острое течение. В этом случае проявления очень схожи с вирусным гепатитом, и только проведение таких анализов, как ИФА и ПЦР, позволяет дифференцировать патологии. Такое состояние может длиться у больного не один месяц, крайне негативно влияя на качество жизни. Какие в этом случае возникают симптомы:
- резкие болезненные ощущения в боку справа;
- симптомы расстройства работы органов ЖКТ (больного сильно тошнит, возникает рвота, головокружение);
- пожелтение кожных покровов и слизистых;
- сильный зуд;
- упадок сил. При физикальном осмотре больного наблюдается болезненность при надавливании на область правой реберной дуги, во время перкуссии нижний край печени выступает, пальпаторно (прощупывание) определяется гладкий край печени (в норме печень не пальпируется).
Тяжелое течение заболевания сопровождается клиникой энцефалопатии, а также повышенным давлением в системе печеночной вены.
-
Постепенное нарастание симптоматики. В этом случае заболевание развивается постепенно, пациент чувствует ухудшение состояния здоровья, но понять, где именно происходит патологический процесс, часто не в силах даже специалист. Это происходит потому, что при таком течении патологии может наблюдаться лишь незначительная боль в правом подреберье, в первую же очередь больного беспокоят внепеченочные признаки:
- кожные проявления: высыпания различного рода (макулярные, макулопапулезные, папуловезикулезные), витилиго и другие формы нарушения пигментации, покраснение ладоней и стоп, сосудистая сетка на животе;
- артриты и артралгии;
- нарушения работы щитовидки;
- легочные проявления;
- неврологические сбои;
- нарушения функционирования почек;
- психологические сбои в виде нервных срывов и депрессии. Вследствие этого, аутоиммунный гепатит может долгое время маскироваться под другие заболевания, что приводит к неправильной постановке диагноза и, соответственно, назначению неадекватной схемы терапии.
Диагностические мероприятия
Диагностика патологического состояния включает сбор анамнестических данных, осмотр и дополнительные методы. Врач уточняет наличие аутоиммунных заболеваний у родственников в предыдущем поколении, вирусных гепатитов, ВИЧ-инфекции у самого больного. Также специалист проводит осмотр, после которого оценивает тяжесть состояния пациента (увеличение печени, желтуха).
 Врачу обязательно нужно исключить наличие вирусного, токсического, лекарственного гепатита. Для этого больной сдает кровь на антитела к вирусам гепатита В, С. После этого доктор может проводить обследование по поводу аутоиммунного поражения печени. Больному назначают биохимический анализ крови на амилазу, билирубин, печеночные ферменты (АЛТ, АСТ), щелочную фосфатазу.
Врачу обязательно нужно исключить наличие вирусного, токсического, лекарственного гепатита. Для этого больной сдает кровь на антитела к вирусам гепатита В, С. После этого доктор может проводить обследование по поводу аутоиммунного поражения печени. Больному назначают биохимический анализ крови на амилазу, билирубин, печеночные ферменты (АЛТ, АСТ), щелочную фосфатазу.
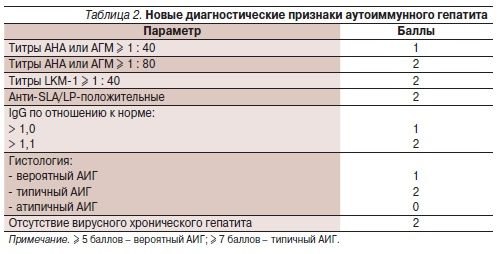
Пациентам также показано исследование крови на концентрацию в крови иммуноглобулинов G, A, M. У большинства больных с АГ IgG будут повышены, а IgА, IgМ – нормальные. Иногда иммуноглобулины находятся в норме, что затрудняет диагностику болезни. Также проводят тестирование на наличие специфических антител для определения вида гепатита (ANA, AMA, LMA, LKM, SLA).
Для подтверждения диагноза проводят гистологическое обследование кусочка ткани печени. При микроскопии видны изменения клеток органа, обнаруживаются поля лимфоцитов, гепатоциты отекают, некоторые из них некротизируются.
При проведении ультразвукового обследования обнаруживаются признаки некроза печени, которые сопровождаются увеличением размера органа, повышением эхогенности отдельных ее участков. Иногда можно обнаружить признаки портальной гипертензии (повышение давления печеночной вены, ее расширение). Помимо ультразвукового исследования, применяют компьютерную томографию, а также магнитно-резонансную томографию.
Дифференциальную диагностику АГ проводят с:
- болезнью Вильсона (в детской практике);
- дефицитом α1-антитрипсина (у детей);
- алкогольным повреждением печени;
- неалкогольной патологией печеночной ткани;
- склерозирующим холангитом (в педиатрии);
- гепатитами B, C, D;
- оverlap-синдромом.
Что нужно знать о лечении заболевания?
После подтверждения заболевания врачи приступают к лекарственной терапии. Лечение аутоиммунного гепатита направлено на устранение клинических проявлений болезни, а также на поддержания длительной ремиссии.
Медикаментозное воздействие
Лечение проводят при помощи глюкокортикостероидных средств (Преднизона, Преднизолона совместно с Азатиоприном). Лечение глюкокортикостероидными лекарственными препаратами включает 2 формы лечения (Табл. 1).
Недавно было испытано сочетание лекарственного препарата Будесонид совместно с Азатиоприном, который также эффективно лечит симптомы аутоиммунного гепатита у пациентов в острой стадии. Если у больного симптомы протекают стремительно и очень тяжело, дополнительно назначают Циклоспорин, Такролимус, Микофенолат мофетил. Эти препараты оказывают мощное подавляющее действие на иммунную систему пациента. При неэффективности лекарств принимается решение о пересадке печени. Трансплантация органа проводится только у 2,6 % больных, так как терапия при АГ чаще проходит успешно.
Таблица 1 – Виды терапии аутоиммунного гепатита глюкокортикостероидами
| Начальная | Поддерживающая |
|---|---|
| Преднизолон (30 мг) + Азатиоприн (50 мг) | Преднизолон (менее 10 мг)+ Азатиоприн (50-100) |
| Будесонид + Азатиоприн | Азатиоприн или Преднизолон в низких дозах |
| Преднизолон (60 мг) |
Продолжительность терапии при рецидиве или первичном обнаружении аутоиммунного гепатита составляет 6-9 месяцев. Затем пациента переводят на более низкие поддерживающие дозировки лекарств.
Рецидивы лечат высокими дозами Преднизолона (20 мг) и Азатиоприна (150 мг). После купирования острой фазы течения заболевания переходят к начальной терапии, а затем к поддерживающей. Если у пациента с аутоиммунным гепатитом нет клинических проявлений болезни, а имеются только незначительные изменения в тканях печени, терапию глюкокортикостероидами не используют.
Обратите внимание! При достижении двухлетней ремиссии при помощи поддерживающих дозировок препараты стараются постепенно отменять. Снижение дозы проводят по миллиграммам лекарственного вещества. После возникновения рецидива лечение восстанавливают в тех же дозах, с которых началась отмена.
Использование глюкокортикостероидных лекарственных средств у некоторых больных могут привести к тяжелым побочным эффектам во время продолжительного приема (беременные, пациенты с глаукомой, сахарным диабетом, артериальной гипертензией, остеопорозом костей). У таких пациентов отменяют один из лекарств, стараются использовать либо Преднизолон, либо Азатиоприн. Дозировки подбираются по клиническим проявлениям АГ.
Терапия беременных и детей
Чтобы достичь успеха в лечении аутоиммунного гепатита у детей, необходимо как можно раньше диагностировать заболевание. В педиатрии также используют Преднизолон в дозировке 2 мг на килограмм веса ребенка. Максимально допустимая доза Преднизолона составляет 60 мг.
Важно! При планировании беременности у женщин во время ремиссии стараются применять только Преднизолон, так как от не оказывает влияния на будущий плод. Азатиоприн врачи стараются не использовать.
Если во время беременности возник рецидив АГ, к Преднизолону необходимо добавить Азатиоприн. При этом вред для плода все равно будет ниже, чем риск для здоровья женщины. Стандартная схема лечения поможет снизить риск выкидыша и преждевременных родов, увеличит вероятность доношенной беременности.
Реабилитация после курса терапии
Применение глюкокортикостероидов помогает остановить развитие аутоиммунного поражения печени, однако для полноценного восстановления органа этого недостаточно. После курса терапии пациенту показана длительная реабилитация, включающая применение медикаментозных и народных поддерживающих средств, а также строгое соблюдение специальной диеты.
Медикаментозные методы
Медикаментозное восстановление органа предполагает применение определенных групп препаратов. Однако важно помнить, что их назначение возможно только при купировании острого заболевания или во время наступления ремиссии при хроническом течении патологии, то есть когда воспалительный процесс стихает.
Показан, в частности, прием таких препаратов:
 Нормализующих обмен веществ в ЖКТ. Печень – основной фильтр организма, вследствие поражения он уже не может эффективно очищать кровь от продуктов метаболизма, поэтому назначаются дополнительные препараты, способствующие выведению токсинов. Так, могут быть назначены: Триметабол, Элькар, Йогурт, Линекс.
Нормализующих обмен веществ в ЖКТ. Печень – основной фильтр организма, вследствие поражения он уже не может эффективно очищать кровь от продуктов метаболизма, поэтому назначаются дополнительные препараты, способствующие выведению токсинов. Так, могут быть назначены: Триметабол, Элькар, Йогурт, Линекс.-
Гепатопротекторов. Применяются фосфолипидные препараты, действие которых направлено на восстановление поврежденных гепатоцитов и на защиту печени от дальнейшего повреждения. Так, могут быть назначены Эссенциале Форте, Фосфогив, Антралив. Эти препараты разработаны на основе природного ингредиента – бобов сои и оказывают следующие действия:
- улучшают внутриклеточный метаболизм в печени;
- восстанавливают клеточные мембраны;
- усиливают дезинтоксикационные функции здоровых гепатоцитов;
- препятствуют образованию стромы или жировой ткани;
- нормализуют работу органа, снижая его энергетические затраты.
-
 Витаминных и поливитаминных комплексов. Печень – орган, отвечающий за метаболизм и выработку многих жизненно важных элементов, в том числе и витаминов. Аутоиммунное поражение провоцирует нарушение этих процессов, поэтому организм нуждается в восполнении витаминного запаса извне.
Витаминных и поливитаминных комплексов. Печень – орган, отвечающий за метаболизм и выработку многих жизненно важных элементов, в том числе и витаминов. Аутоиммунное поражение провоцирует нарушение этих процессов, поэтому организм нуждается в восполнении витаминного запаса извне.В частности, в этот период организм должен получать такие витамины, как А, Е, группы В, фолиевую кислоту. Для этого необходима специальная диета, о которой будет сказано ниже, а также применение аптечных препаратов: Гепагард, Нейрорубин, Гепар актив, Легалон.
Народная медицина и диета
Народная медицина предлагает использовать мумие (пить по таблетке трижды в сутки). Из трав применять можно:

- пижму;
- хвощ полевой;
- шалфей;
- тысячелистник;
- лопух;
- цветков зверобоя;
- ромашки;
- корней девясила;
- плодов шиповника;
- чистотела;
- одуванчика.
Применяться эти травы могут, если нет иных рекомендаций, в виде отваров (ложка травы или сбора на пол-литра горячей воды, варить на водяной бане 10-15 минут).
Что касается питания, нужно выполнять такие правила:
- Пациенту нужно снизить потребление жаренных, копченых, жирных блюд. Бульоны лучше варить нежирные (из птицы, говядины). Мясо следует готовить отварное (запеченное или на пару) с небольшим количеством масла.
- Не следует употреблять жирные сорта рыбы и мяса (треска, свинина). Предпочтительнее использовать в пищу мясо птицы, кролика.
 Очень важным аспектом в питании при АГ считается исключение алкогольсодержащих напитков, снижение использования лекарственных препаратов, дополнительно отравляющих печень (за исключением назначенных врачом).
Очень важным аспектом в питании при АГ считается исключение алкогольсодержащих напитков, снижение использования лекарственных препаратов, дополнительно отравляющих печень (за исключением назначенных врачом).- Молочные продукты разрешены, но нежирные (1 % кефир, обезжиренный творог).
- Нельзя употреблять шоколад, орехи, чипсы.
- В рационе должно быть больше овощей, фруктов. Овощи нужно готовить на пару, запекать (но не до корочки) или тушить.
- Яйца больному есть можно, но не более 1 яйца за день. Яйцо лучше готовить в виде омлета с молоком.
- Обязательно убрать из рациона острые специи, приправы, перец, горчицу.
- Питание должно быть дробным, небольшими порциями, но частым (до 6 раз за день).
- Блюда не должны быть холодными или очень горячими.
- Пациенту не следует злоупотреблять кофе и крепким чаем. Пить лучше морсы, компоты, некрепкий чай.
- Нужно исключить бобовые культуры, шпинат, щавель.
- Каши, салаты и другие блюда лучше заправлять растительным маслом.
- Пациент должен уменьшить потребление сливочного масла, сала и сыра.
Прогнозы и последствия
Высокая смертность наблюдается у пациентов, не получавших качественного лечения. Если терапия при аутоиммунном гепатите прошла успешно (полный ответ на лечение, улучшение состояния), то прогноз для больного считается благоприятным. На фоне успешного лечения можно достичь выживаемости пациентов до 20 лет (после дебюта АГ).
 Лечение может протекать с частичным ответом на лекарственную терапию. В этом случае применяют цитостатические препараты.
Лечение может протекать с частичным ответом на лекарственную терапию. В этом случае применяют цитостатические препараты.
У некоторых пациентов наблюдается отсутствие эффекта от лечения, что приводит к ухудшению состояния больного, дальнейшему разрушению печеночной ткани. Без пересадки печени больные быстро погибают. Профилактические мероприятия в этом случае малоэффективны, к тому же болезнь в большинстве случаев возникает без видимой причины.
Большинство врачей-гепатологов и иммунологов считают аутоиммунный гепатит хроническим заболеванием, требующим постоянной терапии. Успех лечения редкого заболевания зависит от ранней диагностики, правильного подбора лекарственных средств.
Сегодня разработаны специальные схемы лечения, которые очень эффективно снимают симптомы болезни, позволяют снизить скорость разрушения печеночных клеток. Терапия помогает поддерживать длительную ремиссию заболевания. Эффективно лечится АГ у беременных и детей до 10 лет.
Результативность терапии Преднизолоном и Азатиоприном оправдана клиническими исследованиями. Кроме Преднизолона активно используют Будесонид. Совместно с Азатиоприном он также приводит к наступлению длительной ремиссии. За счет высокой эффективности лечения пересадка печени требуется в очень редких случаях.
Интересно! Большинство пациентов часто боятся подобных диагнозов, считают их смертельными, поэтому к лечению относятся положительно.
Больные говорят, что врачи в глубинке редко самостоятельно диагностируют АГ. Выявляется он в уже специализированных клиниках Москвы и Санкт-Петербурга. Этот факт можно объяснить низкой частотой встречаемости аутоиммунного гепатита, а значит и отсутствием опыта его выявления у большинства специалистов.
Аутоиммунный гепатит распространен повсеместно, чаще встречается у женщин. Болезнь считается очень редкой, поэтому скрининговой (профилактической) программы по его выявлению не существует. Заболевание не имеет специфических клинических признаков. Для подтверждения диагноза у пациентов берут кровь на специфические антитела.
Показания к лечению определяет клиника болезни. При наличии печеночных симптомов у больных наблюдаются высокие показатели АЛТ, АСТ (в 10 раз). При наличии таких признаков врачам следует исключить вирусные и другие виды гепатитов, провести полное обследование.
После подтверждения диагноза аутоиммунного гепатита нельзя отказываться от лечения. Отсутствие должной помощи больному приводит к быстрому разрушению печени, циррозу, а затем и гибели пациента. На сегодняшний день разработаны и успешно применяются различные схемы лечения, которые позволяют удерживать длительную ремиссию заболевания. Благодаря лекарственной поддержке, достигнута 20-летняя выживаемость пациентов с АГ.

Образование:
- 2009 - 2014 г., Донецкий национальный медицинский университет им. М. Горького
- 2014 - 2017 г., Запорожский государственный медицинский университет (ЗДМУ)
- 2017 - наст.вр., Прохожу интернатуру по специальности акушерство и гинекология