После многолетнего отрицания малейшей пользы холестерина для человеческого организма, в 1985 году это соединение было частично «оправдано» американскими биохимиками Джозефом Голдштейном и Майклом Брауном. В своем научном труде, получившем Нобелевскую премию, они доказали существование различных видов холестерина, в том числе «хороших» альфа-липопротеидов.
Содержание
Холестерин и его значение для организма
Для понимания того, какое влияние оказывает холестерин (ХС) на организм, нужно разобраться с тем, что это вообще такое. Многие считают это вещество жиром (этому немало способствует устаревшее название, сохранившееся в некоторых языках, в том числе и в русском, тогда как правильное международное наименование этого соединения – холестерол).
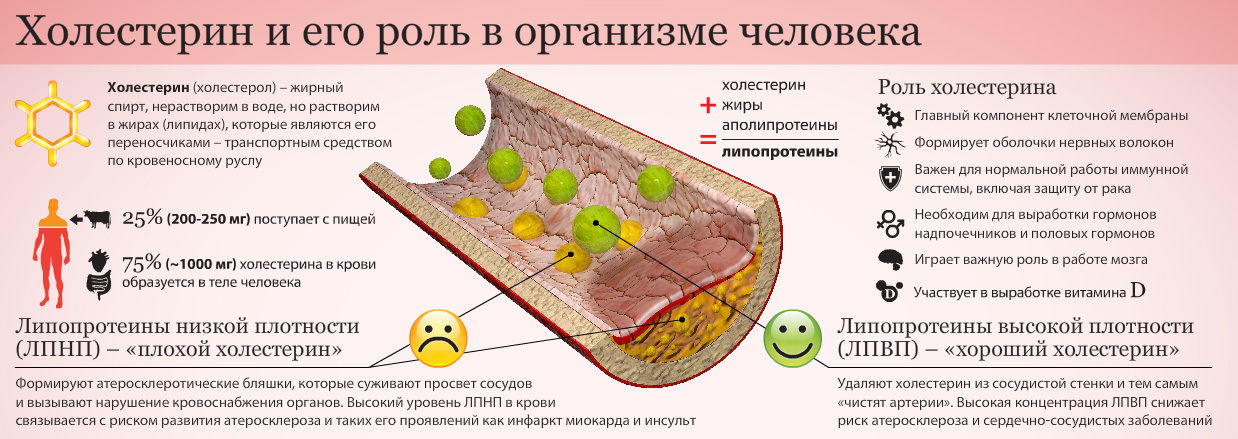
Однако на самом деле это полициклический липофильный спирт, который участвует в строительстве мембран новых клеток (выступает стабилизатором текучести мембраны), а также в синтезе некоторых гормонов, образовании желчных кислот и витаминов группы D, и защите эритроцитов от гемолитических токсинов.
По большей части он вырабатывается самим организмом, лишь на 20% поступая с пищей. Основным местом его синтеза является печень, куда вещество попадает через кровь с помощью особых соединений. А поскольку спирт не растворяется в воде (кровь по сути своей – водный раствор), некоторые из этих белковых капсул-соединений оседают на стенках кровеносных сосудов.
Разновидности
Холестерин транспортируется по кровотоку в оболочке из комплекса сложных белков, которые состоят из собственно белковой части (аполипопротеина) и простетической группы (липида), между которыми происходят различные взаимодействия.
В зависимости от уровня содержания липидов, липопротеиды разделяются на 4 группы:
 альфа-липопротеиды;
альфа-липопротеиды;- бета-липопротеиды;
- пре-бета-липопротеиды;
- хиломикроны (очень крупные молекулы, которые не проникают в стенку сосуда и не рассматриваются при изучении роли холестерина в развитии атеросклероза).
Чем больше в молекуле липидов, тем ниже ее плотность.
Холестерин высокой плотности
Альфа-липопротеиды (соединения высокой плотности), сокращенное название ЛПВП, направлены на захват других молекул холестерина из внепеченочных тканей и кровотока и перенос их в место синтеза.
Формула альфа-липопротеидов наполовину состоит из белков, вторую половину составляют свободный ХС, эфиры ХС, триглицериды, фосфолипиды. Фосфолипидная оболочка, в которую «загружается» свободный ХС, способствует удалению его избытка из тканей, а также оказывает антиоксидантное, противовоспалительное, антитромботическое действие и предотвращает развитие сердечно-сосудистых заболеваний.
Холестерин низкой плотности
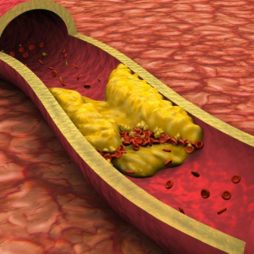
Пре-бета- и бета-липопротеиды (соединения низкой плотности), сокращенное название ЛПНП, содержат большее, по сравнению с альфа-липопротеинами, количество жиров. В пре-бета-липопротеинах практически отсутствует белок. Повышенный уровень этих соединений вызывает жировые отложения в сосудах и ведет к инфарктам, инсультам, болезням артерий.
Провоцирующие факторы
ЛПВП считаются «хорошим» ХС из-за положительного влияния, оказываемого на сердце и сосуды. Чем выше уровень этих частиц, тем лучше протекает липидный обмен. Хотя чрезмерное их увеличение в плазме крови может говорить об ожирении, болезни почек, анорексии, диабете.
ЛПНП, наоборот, называют «плохим» ХС из-за того, что они накапливаются на внутренней стороне артерий и изменяют их строение, утолщая и делая более хрупкими, таким образом, приводя к атеросклерозу. Повышение уровня ЛПНП провоцируют следующие факторы:
 генетические нарушения жирового обмена (программа для белков-аполипопротеинов задается еще при зачатии, и при сбое этой программы повышается количество вырабатываемых ЛПНП и снижается скорость их транзита в место синтеза);
генетические нарушения жирового обмена (программа для белков-аполипопротеинов задается еще при зачатии, и при сбое этой программы повышается количество вырабатываемых ЛПНП и снижается скорость их транзита в место синтеза);- врожденные гиперлипидемия и гипербеталипопротеинемия (кумуляция большого количества нейтральных жиров наравне с холестеролом);
- внешние причины (неправильное питание, вредные привычки, малоподвижный образ жизни).
Слишком малое количество бета-липопротеидов в крови может быть свидетельством заболевания – гипохолестеролемии, которая часто сопровождает ишемическую болезнь сердца, дисфункции щитовидной железы, анемию, инфекционные процессы.
Кроме того, влиять на снижение ЛПНП может диета с большим количеством обезжиренных продуктов, прием статинов, сильное физическое напряжение. Поэтому важно знать нормы содержания как альфа-, так и бета-липопротеидов в крови и контролировать их.
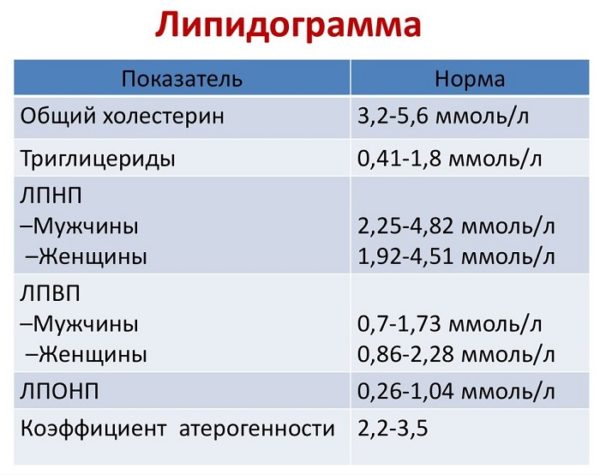
Нормы ЛПВП и ЛПНП
Уровень частиц высокой плотности зависит от возраста, сопутствующих заболеваний и даже от пола пациента. Так, у женщин количество ЛПВП обычно выше (нижняя допустимая концентрация 50-60 мг\дл), чем у мужчин (нижняя граница нормы 40-50 мг\дл). Показатели ниже 40-50 мг\дл могут говорить о серьёзных сердечно-сосудистых патологиях, диабете, хроническом гепатите или циррозе печени.
Существует формула коэффициента атерогенности, по которой рассчитывается риск развития ишемической болезни: разница общего холестерина и ЛПВП поделенная на уровень ЛПВП. Для молодых людей это коэффициент должен составлять не более 2,2-2,5, для людей старше 40 лет – не более 3,5.
Максимально допустимое количество ЛПНП варьируется исходя из возраста:
- у детей, подростков и взрослых старше 40 лет 130 мг\дл;
- у молодежи до 35 лет 160 мг\дл.
В идеале этот показатель должен составлять 100 мг\дл, а у людей с уже имеющимися в анамнезе проблемами сердца и сосудов — 70 мг\дл.
Способы определения
В медицинской биохимии уровень ЛПНП определяется несколькими методами, каждый из которых имеет свои достоинства и недостатки. Среди них выделяют:
- Референсный — заключается в разделении частиц на фракции в солевом растворе с целью определения молекулярной массы, формы и размеров компонентов. Для этого метода характерна трудоемкость и большие затраты времени.
- Расчетный — зная концентрацию триглицеридов и общего холестерина, определяют ЛПНП по формуле Фридвальда: ХС ЛПНП = общий ХС – ХС ЛПВП – ТГ/5*. Результаты, полученные при помощи этого способа, могут искажаться в случае, если уровень триглицеридов больше 4000 мг\л.
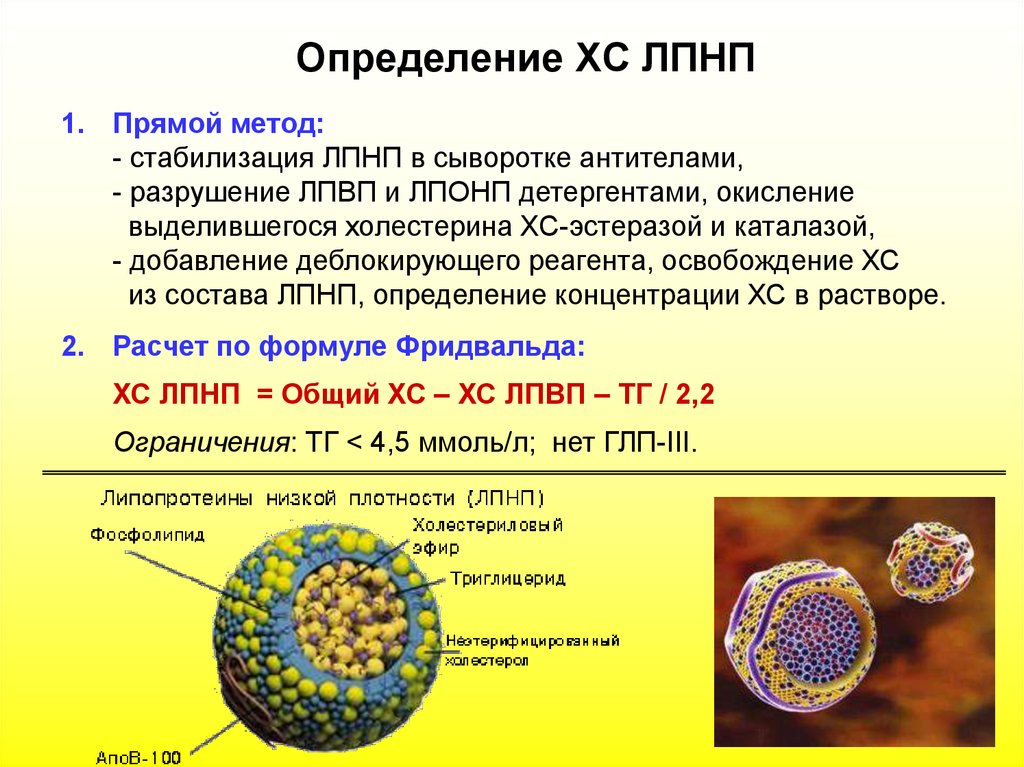 Преципитация — добавление специального агента, например, гепарина или декстрансульфата для получения осадка, и вычисление разницы между ХС и холестерином в надосадочной жидкости. Использование данного метода тоже ограничено из-за возможного недостоверного результата.
Преципитация — добавление специального агента, например, гепарина или декстрансульфата для получения осадка, и вычисление разницы между ХС и холестерином в надосадочной жидкости. Использование данного метода тоже ограничено из-за возможного недостоверного результата.- Гомогенный — солюбилизация, применение сурфактантов и защитных реагентов. Преимущество метода – полная автоматизация процессов.
Количество альфа-липопротеидов в анализе крови определяется путем осаждения крупных частиц с помощью фосфовольфрамата. После центрифугирования в надосадочной жидкости остаются только самые мелкие частицы – ЛПВП.
Для пациентов важно знать правила сдачи анализов на содержание липопротеидов:
- не проходить исследование во время болезни, затяжного стресса, при беременности или сразу после родов;
- лечение статинами и полиненасыщенными жирными кислотами снижает ХС, а длительное голодание и преобладание в рационе животных жиров, наоборот, увеличивает;
- прием пищи и анализ должны включать промежуток не менее, чем 12 часов;
- рекомендовано состояние физического и эмоционального покоя.
Для большей результативности анализы, показывающие уровень холестериновых частиц, проводятся совместно с ОАК, ОАМ, липидограммой, печеночным профилем.
Кроме метода лабораторных исследований, существуют также анализаторы холестерина, которые можно использовать в домашних условиях.
Риски и опасность высокого холестерина
Очень часто повышенное число вредных для организма фракций ХС не дает ярко выраженных симптомов, но подспудно ведет к серьезным болезням. По данным ВОЗ, половина всех инфарктов миокарда и пятая часть инсультов происходит из-за атеросклероза, вызванного ЛПНП, превышающими норму.
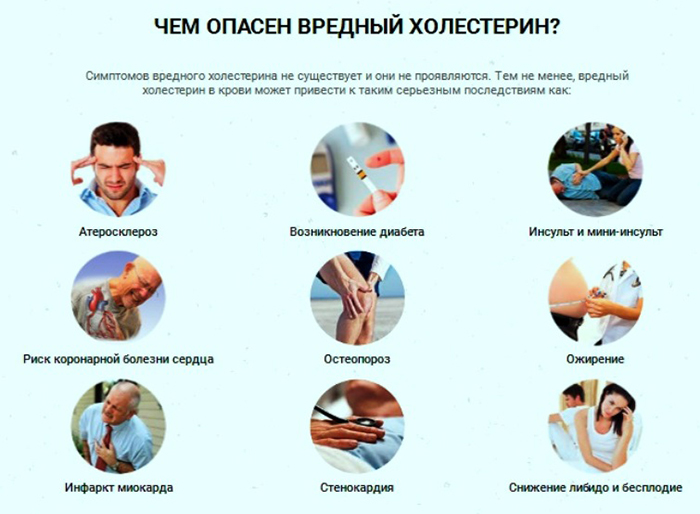 Помимо этого «плохие» молекулы ХС провоцируют такие заболевания:
Помимо этого «плохие» молекулы ХС провоцируют такие заболевания:
- артериальная гипертензия;
- стенокардия;
- сахарный диабет;
- тромбоз сосудов;
- болезнь Альцгеймера;
- варикоз, тромбофлебит;
- патологические изменения в печени.
Особенно внимательными к своему липидному профилю должны быть такие группы людей:
- после 40 лет;
- родственники больных сахарным диабетом или перенесших тяжелое сердечно-сосудистое заболевание;
- обладатели вредных привычек (табакокурение, алкоголь, рацион с большим количеством жирных и жареных продуктов);
- с избыточной массой тела;
- ведущие сидячий образ жизни;
- гипертоники.
Холестерин – органическое соединение, которое принимает участие во многих важных биохимических процессах (образует плазматические мембраны, участвует в формировании половых гормонов, кортикостероидов, витамина D). Молекула холестерола состоит из комплекса протеина и липидов.
Чем больше в составе белка, тем меньше размер самой молекулы, и тем благотворнее ее влияние на организм. Наличие в крови большого количества «плохих» липопротеидов, которые оседают на стенках сосудов и вызывают появление атеросклерозных бляшек, ведет к развитию серьезных заболеваний.

Образование:
- 2009 - 2014 г., Донецкий национальный медицинский университет им. М. Горького
- 2014 - 2017 г., Запорожский государственный медицинский университет (ЗДМУ)
- 2017 - наст.вр., Прохожу интернатуру по специальности акушерство и гинекология