Инфаркт миокарда – это некроз тканей сердца, вызванный нарушением его кровообращения. Характеризуется отмиранием клеток в местах, куда перестает поступать кровь. Из-за недостатка кислорода клеточные структуры гибнут уже через двадцать минут после нарушения кровотока в миокарде.
Инфаркт входит в число заболеваний с самой высокой смертностью. Каждый год только в европейских странах от него погибает больше четырех миллионов людей. Причем большинство летальных случаев зафиксировано в течение первого часа после приступа.
Все чаще в зоне риска оказываются люди достаточно молодого возраста, среди которых преобладают мужчины. Но с возрастом (60-70 лет) риски заболеть у обеих полов становятся практически равными. Благодаря современным методам диагностики и лечения количество летальных исходов постепенно сокращается. Кроме того, люди стали более серьезно и бережно относиться к своему здоровью.
Содержание
Классификация заболевания
Несмотря на то, что данная сердечная патология хорошо изучена, единой общепринятой классификации болезни пока нет. Хотя за годы исследований предлагалось много вариантов. Сейчас существует несколько основных критериев деления инфаркта на разные виды.
По стадиям развития и характерным формам
Различают несколько стадий развития болезни, которые отличаются характером поражения в определенный момент времени. Каждая из них имеет свои осложнения и собственные методы терапии.
Всего таких стадий пять (некоторые врачи используют четыре, исключая предынфарктный период как неосновной):
-
 Предынфарктная. Может длиться от нескольких часов до нескольких дней. Она плохо диагностируется и в начале проявляет себя как нестабильная стенокардия. Поэтому часто выявляется уже после случившегося приступа.
Предынфарктная. Может длиться от нескольких часов до нескольких дней. Она плохо диагностируется и в начале проявляет себя как нестабильная стенокардия. Поэтому часто выявляется уже после случившегося приступа.У больного возникают периодические боли в районе груди, которые со временем учащаются и усиливаются. Это свидетельствует о недостаточном поступлении крови к мышце.
- Острейшая. Первые два часа после приступа. Именно в этот период происходит формирование очага некроза, а боль в верхнем или среднем участке груди в районе расположения сердца становится особенно сильной.
- Острая. От двух часов до двух недель после приступа (обычно 8-10 дней). Очаг некроза уже полностью сформирован. Мышца в области поражения становится мягкой, а ее клетки начинают постепенно разрушаться. Больного уже не беспокоят сильные боли. Разве что при неправильном лечении.
-
 Подострая. Длительность зависит от степени поражения и хода восстановительного процесса (обычно около 2-3 месяцев). Погибшие клетки в зоне ишемии замещаются так называемой грануляционной тканью, которая затем превращается в рубцовую.
Подострая. Длительность зависит от степени поражения и хода восстановительного процесса (обычно около 2-3 месяцев). Погибшие клетки в зоне ишемии замещаются так называемой грануляционной тканью, которая затем превращается в рубцовую.Сама зона постепенно уменьшается. На этой стадии организм начинает восстанавливаться и вероятность появления опасных для жизни осложнений уже менее высокая.
- Постинфарктная. Бывает ранняя (до 6 месяцев) и отдаленная (от 6 месяцев). За это время очаг некроза должен полностью зарубцеваться.
Поскольку рубцовая ткань никогда уже не станет мышечной, постинфарктное состояние, по сути, длится до конца жизни человека. Разделение на стадии помогает врачам оперативно поставить верный диагноз и назначить соответствующую терапию.
Иногда встречаются атипичные формы развития заболевания, когда боли локализуются в нетипичных местах (горле, лопатке, позвоночнике, челюсти) или же болевой синдром совсем не наблюдается, а болезнь проявляется в виде кашля, удушья, отечности, аритмии и прочего. Такие случаи чаще бывают у пожилых людей, у которых имеются другие заболевания. Атипичная форма характерна только для острейшей стадии.
По локализации поражения
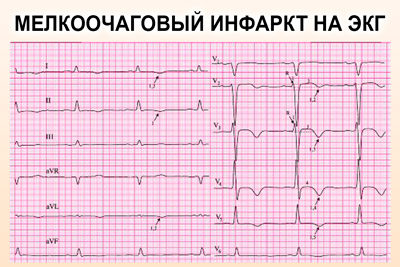
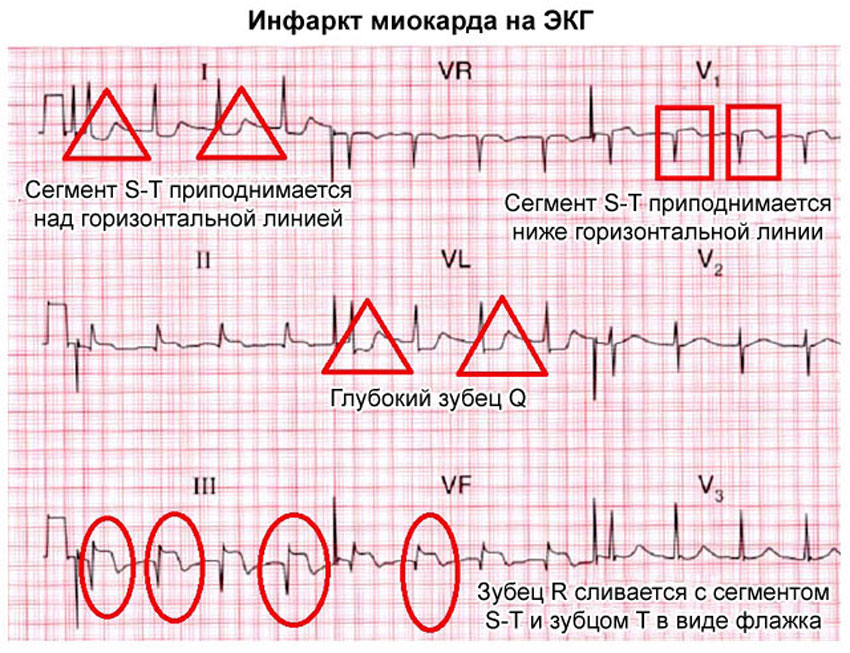
Для того, чтобы лучше понять характер патологии, важно знать в каком именно месте мышцы сердца развивается некроз. Самый простой способ – сделать больному ЭКГ. По кардиограмме врач сможет определить предполагаемую область ишемии, но самым точным методом считается сцинтиграфия миокарда. Существует несколько вариантов локализации инфаркта:
- на верхушке;
- в левом или правом желудочке;
- на перегородке между желудочками;
- на передней или задней стенке.
Обычно нарушение кровотока происходит в левом желудочке. Очень редко случается некроз предсердий. От локализации поражения также зависят вероятные последствия, которые можно предвидеть и предотвратить. К примеру, если диагностирован инфаркт верхушки или передней стенки сердца, то с большой долей вероятности может развиться аневризма.
По объему поражения
Здесь основополагающими факторами являются площадь и глубина поражения. Эти данные можно получить при помощи ЭКГ. По объему поражения сердечной мышцы инфаркт миокарда разделяют на два типа:
-
Крупноочаговый. Означает, что при некрозе было уничтожено большое количество мышечных клеток на обширной площади. Это наиболее опасная и болезненная форма патологии, нередко вызывающая тяжелые осложнения или даже смерть, особенно если поражение трансмуральное – проходит через всю толщину миокарда.
- Мелкоочаговый. Характеризуется небольшими зонами поражения в нижних слоях миокарда. Такая патология менее опасна и, как правило, не вызывает серьезных осложнений. Пациенты с подозрением на мелкоочаговый инфаркт жалуются на непродолжительную боль в области сердца. Но возможен рецидив, когда очаги некроза начинают множиться, вызывая тем самым сильный болевой синдром вплоть до шокового состояния.
Во всех этих случаях больному показана немедленная госпитализация и постельный режим. Назначается медикаментозная терапия с целью предупредить и устранить последствия, а также купировать болевой синдром.
Патогенез и основные причины
У инфаркта патогенез имеет несколько характерных факторов. За снабжение сердца кровью отвечает коронарная артерия, которая идет прямо от аорты. Ее сужение или перекрытие приводит к образованию ишемии и гибели мышечных клеток сердца. Среди основных факторов можно выделить:
- Коронаротромбоз. В артериальных сосудах сердца образуются тромбы. Они закупоривают просвет и могут вызвать крупноочаговый некроз. Как правило, трансмуральный.
- Коронарный стеноз. Из-за разбухших холестериновых бляшек происходит сужение артерий, что может привести к крупноочаговому инфаркту.
- Стенозирующий коронарный склероз. На фоне склероза миокарда несколько сосудов в сердце сужаются, провоцируя мелкоочаговый некроз.
Данная патология развивается поэтапно. У больного нарушается процесс питания сердечной мышцы, развиваются некротические явления, а на поверхности или внутри миокарда образуются рубцы из соединительной ткани.
Предпосылок для появления этой патологии может быть множество. Иногда болезнь возникает как осложнение после другого тяжелого заболевания. Но все они имеют схожий механизм развития – сердечная мышца не получает достаточного количества крови. Основные причины такие:
- атеросклероз;
- полученные травмы;
- тромбоз или стеноз аорты;
- утолщение стенок артерий;
- осложнения после операции;
- нарушенная свертываемость крови;
- резкое понижение артериального давления;
 курение и злоупотребление спиртным;
курение и злоупотребление спиртным;- физическое или нервное перенапряжение;
- тиреотоксикоз – увеличение количества гормонов щитовидки в крови;
- аномальное развитие или закупорка коронарных артерий инородными частицами;
- стрессовое состояние, при котором усиливаются и учащаются сердечные сокращения, вызывающие резкое сужение сосудов.
Риску получения инфаркта больше всего подвержены мужчины от 40 до 60 лет. Также опасность грозит людям, которые:
- болеют диабетом;
- страдают от гипертонии;
- предрасположены к атеросклерозу;
- ведут малоподвижный образ жизни;
- имеют лишний вес и нарушения обмена веществ.
У многих пациентов инфаркт наступает в результате развития стенокардии или наоборот стенокардия может появиться после перенесенного приступа. Эти два заболевания тесно взаимосвязаны между собой и являются проявлением одной и той же патологии.
Симптомы
Основным симптомом является боль в груди. Обычно она носит постоянный сдавливающий характер. Но иногда бывает колющая, ноющая или жгучая. Болевой приступ обычно длится не менее двадцати минут и не купируется нитроглицерином. В зависимости от локализации, площади и степени поражения проявляются и другие симптомы:
- Одышка. Больному трудно нормально дышать. Появляется из-за болей и нарушения функционирования левого желудочка. Легочные сосуды переполняются кровью, отчего затрудняется газообмен. Часто одышка продолжает беспокоить после острейшего периода, а при серьезных нарушениях может перерасти в сухой кашель или даже отек легких.
- Бледность кожи. Как правило, возникает из-за сердечной недостаточности. Здоровый цвет кожи и румянец наблюдаются тогда, когда сосуды на лице и теле человека расширены и наполнены кровью. При инфаркте происходит их сужение.
 Тревога и боязнь смерти. Этот симптом можно назвать субъективным. Но, по словам многих больных, именно так они себя чувствуют во время приступа.
Тревога и боязнь смерти. Этот симптом можно назвать субъективным. Но, по словам многих больных, именно так они себя чувствуют во время приступа.- Повышенное потоотделение. Наблюдается у большинства пациентов. Так нервная вегетативная система реагирует на боль. Липкий и холодный пот обычно появляется внезапно и быстро исчезает.
- Головокружение и обморок. Происходит при резком понижении давления.
При типичном развитии болезни клиническая картина инфаркта прекрасно известна медикам и его редко путают с другими болезнями.
Диагностические мероприятия
Здесь очень важно поставить диагноз как можно быстрее. Диагностика может быть затруднена, если болезнь проявляется в виде атипичных симптомов в органах, не имеющих отношения к сердечно-сосудистой системе. В таких случаях некроз легко спутать с другими заболеваниями.
Поэтому больного с приступом нужно немедленно госпитализировать и провести полноценное обследование, которое может состоять из таких методов:
 Физикальный осмотр. Проводится без использования дополнительной аппаратуры. Включает в себя сбор анамнеза, прощупывание тканей (пальпация), простукивание грудины (перкуссия) и прослушивание с помощью стетофонендоскопа.
Физикальный осмотр. Проводится без использования дополнительной аппаратуры. Включает в себя сбор анамнеза, прощупывание тканей (пальпация), простукивание грудины (перкуссия) и прослушивание с помощью стетофонендоскопа.- Электрокардиография (ЭКГ). Универсальный и наиболее распространенный метод. Можно использовать портативный аппарат на дому у больного, а результат получить через десять минут.
- Эхокардиография (ЭхоКГ). Позволяет визуально осмотреть сердце. Изображение строится с помощью отраженных звуковых волн. Процедура длится до двадцати минут.
- Сцинтиграфия миокарда. В кровь вводятся радиоактивные изотопы. Они избирательно собираются в определенных тканях, в том числе и в зоне некроза. Снимок получается достаточно информативным для врача.
- Коронарография. В коронарные сосуды вводится специальное контрастное вещество, благодаря которому на снимке четко видны тромбы и атеросклеротические бляшки.
- Магнитно-резонансная томография (МРТ). Из-за своей дороговизны этот метод редко применяется при диагностике инфаркта. Но зато позволяет получить точную картину патологии.
- Выявление маркеров некроза. При разрушении клеток сердечной мышцы их ферменты попадают в кровь. Это так называемые маркеры, которых в нормальной крови быть не должно.
Вышеперечисленные методы помогают поставить окончательный диагноз, как правило, уже в клинике. Но еще до их применения опытный врач должен уметь определить наличие инфаркта методом исключения других болезней. Такой метод диагностики называется дифференциальным.
Прогнозы и последствия
Такая тяжелая патология, как инфаркт часто имеет опасные осложнения и последствия. Большинство летальных исходов случается в первые 24 часа. Многое зависит от величины пораженной зоны. Если миокард поврежден более чем на 50%, то сердце уже вряд ли восстановится.
Хотя даже при менее обширной ишемии орган может не справиться с нагрузкой. После острого периода у пациентов, как правило, имеются хорошие прогнозы на выздоровление. Но если болезнь протекает с осложнениями, то перспективы могут быть не такими радужными. Чаще всего встречаются следующие осложнения:
 аритмия;
аритмия;- недостаточность;
- кардиогенный шок;
- аневризма;
- разрыв сердца;
- постинфарктный синдром;
- тромбоэмболические осложнения.
Даже при хороших прогнозах однозначно нельзя сказать, сколько живут люди после инфаркта. Самые опасные для жизни осложнения обычно проявляются в раннем постинфарктном периоде. В это время пациент особо нуждается в непрерывном и внимательном уходе.
В заключение можно сказать, что снизить или же полностью исключить риск появления инфаркта миокарда можно при здоровом и активном образе жизни, отказе от вредных привычек и правильном питании. Но если появились подозрения на болезнь, нужно сразу обращаться к доктору. Время здесь играет большую роль.

Образование:
- 2009 - 2014 г., Донецкий национальный медицинский университет им. М. Горького
- 2014 - 2017 г., Запорожский государственный медицинский университет (ЗДМУ)
- 2017 - наст.вр., Прохожу интернатуру по специальности акушерство и гинекология