Первая в истории трансплантация сердца от одного человека другому произошла в 1967 году. За прошедшие полвека техника этого сложнейшего хирургического вмешательства была усовершенствована. По статистике, в мире проводится порядка 4000 операций в год, преимущественно в США и Европе. Невзирая на все трудности послеоперационного периода, очень часто эта операция – единственный шанс для пациентов с тяжелыми формами сердечных болезней.
Содержание
Специфика процедуры
Пересадка сердца – это инвазивный метод кардиохирургии, при котором происходит замена больного сердца здоровым донорским. Нативный сердечный орган при этом может быть оставлен (гетеротопическая операция) или удален (ортотопическая операция).
Последний метод, в свою очередь, подразделяется на биатриальный (трансплантируемый орган подсоединяют по двум предсердиям) и бикавальный (вместо крепления по правому предсердию отдельно подшивают верхнюю и нижнюю полые вены, а левое предсердие анастомозируют в виде манжеты).
У обоих способов есть достоинства и недостатки, но чаще все-таки применяется бикавальный метод, как вызывающий меньшее число осложнений.
Для обеспечения кровообращения во время операции используется аппарат «искусственное сердце-легкие». В целях предотвращения трикуспидальной регургитации рекомендуют проводить одновременную пластику трехстворчатого клапана. Если в донорском сердце функционирует овальное окно, нужно поставить заплату между верхней левой и правой камерами сердца.
Показания и противопоказания к операции
Основное показание – сердечная недостаточность в терминальной стадии и неблагоприятный медицинский прогноз в течение одного года. Дополнительными показаниями являются:
- кардиомиопатия (ишемическая и дилатационная);
- злокачественные аритмии или стенокардия, не поддающаяся другим методам лечения;
- фракция выброса крови менее 20%;
- врожденный порок сердца при невозможности другого эффективного лечения.
У пациента должно быть достаточно удовлетворительное состояние остальных внутренних органов и отсутствие тяжелых инфекционных заболеваний.
Противопоказаниями к такому сложному вмешательству служат:
- преклонный возраст (старше 65 лет);
- системные заболевания (сахарный диабет, рассеянный склероз, диффузный токсический зоб и другие);
- повышенное легочное сосудистое сопротивление;
- критическое ожирение.
Выбор донора и подготовка пациента
Для успешного проведения операции и минимизации осложнений необходимо соблюдать ряд правил при выборе трансплантируемого сердца. Возможному донору нужно соответствовать таким критериям:
- его биологическая смерть должна быть зафиксирована;
- иметь здоровое сердце, без патологий;
- возраст не старше 65 лет;
- иметь с реципиентом одинаковую группу крови;
- сердечно-легочная реанимация не должна производиться слишком долго;
- размер донорского сердца не более чем на 50% превышает размер нативного органа.
Кроме того, родственники донора должны дать официальное разрешение на проведение операции.
Одной из двух самых больших проблем современной кардиотрансплантологии является длительное ожидание пациентами подходящего сердца (от нескольких месяцев до нескольких лет). В течение этого периода за потенциальным реципиентом проводится тщательное наблюдение в целях не пропустить возможное ухудшение состояния. В этом случае пациенту могут имплантировать искусственную систему поддержки желудочков для нормализации гемодинамики и кровоснабжения.
В ожидании операции пациент также проходит обследование на инфекционные заболевания, онкологический скрининг, выполняются анализы, эхокардиографию, коронароангиографию, рентген, катетеризацию правых сердечных отделов.
Как проходит трансплантация?
Если этап ожидания закончен и донорское сердце найдено, пациенту следует в максимально сжатые сроки прибыть в кардиоцентр, желательно на машине скорой медицинской помощи.
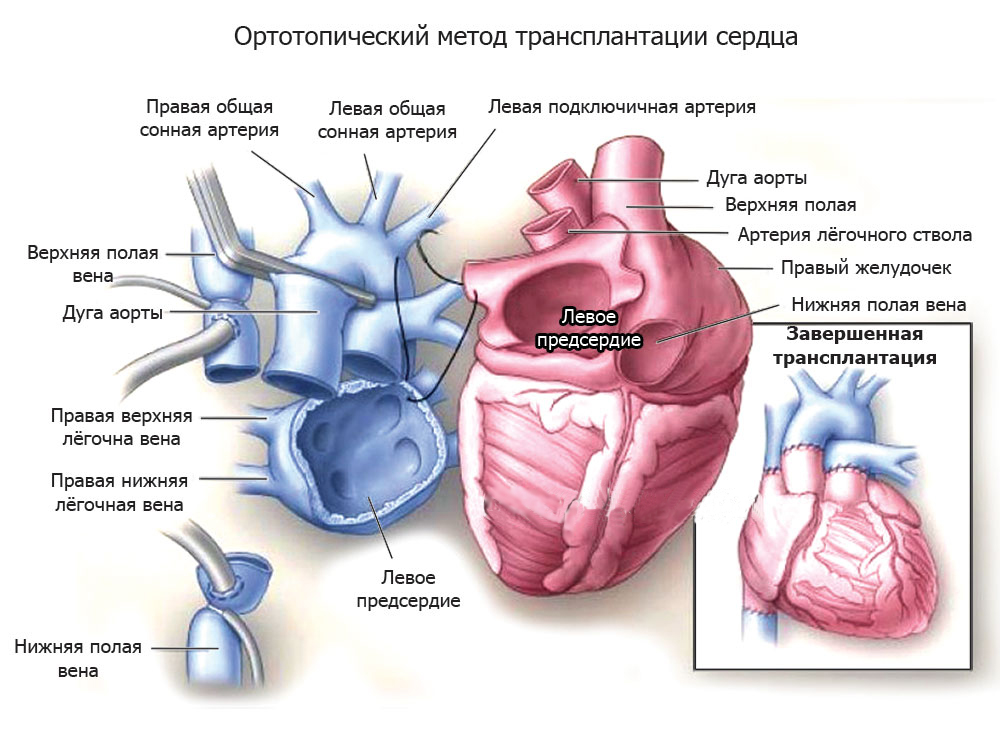
Трансплантация проводится под общим наркозом. Реципиента подключают к системе искусственного кровообращения и производят стернотомию. Если рассматривать самый популярный ортотопический метод, то процесс извлечения нативного сердца и присоединения донорского происходит следующим образом:
 Удаляются желудочки; задние стенки предсердий и синоатриальный узел остаются нетронутыми.
Удаляются желудочки; задние стенки предсердий и синоатриальный узел остаются нетронутыми.- Сшиваются предсердия (четко по ходу аорты и легочной артерии в случае биатриального метода или по ходу полых вен, если используется бикавальный метод).
- Сердце запускают с помощью электросудорожной терапии.
- Грудную клетку фиксируют и сшивают.
Некоторое время после операции пациент, подключенный к аппарату ИВЛ, находится в реанимации, где его состояние контролируется кардиомониторами.
Возможные осложнения
Еще одной серьезной проблемой кардиотрансплантологов и их пациентов являются осложнения в послеоперационный период, основная причина которых — отторжение иммунной системой чужеродных тканей. Иммуносупрессивная терапия направлена на ослабление защитной реакции организма.
 До 80-х годов прошлого века пациентам приходилось принимать высокие дозы различных гормональных препаратов вкупе с Азатиоприном и гамма-глобулином. Но начало использования Циклоспорина значительно упростило процесс индукции иммуносупрессии.
До 80-х годов прошлого века пациентам приходилось принимать высокие дозы различных гормональных препаратов вкупе с Азатиоприном и гамма-глобулином. Но начало использования Циклоспорина значительно упростило процесс индукции иммуносупрессии.
Теперь, согласно клиническому протоколу, назначается комбинация ингибиторов Кальциневрина, Преднизолона и антипролиферативного препарата (чаще всего Микофеноловая кислота). При остром отторжении проводится пульс-терапия глюкокортикостероидами. Хроническое отторжение пересаженного сердца относится к поздним осложнениям и связано с болезнью коронарных артерий.
Патогенез этого заболевания еще слабо изучен. Для лечения используют блокаторы кальциевых каналов, гиполиподимические препараты, антиагреганты, однако единственным надежным способом является ретрансплантация. Ее проводят менее чем в 3% случаев, что обусловлено как высокой ценой операции, так и дефицитом донорских органов.
Из-за приема иммунодепрессантов повышается риск инфекционных и онкологических заболеваний. Очень часто наблюдается нарушение работы почек и щитовидной железы, системная гипертензия, метаболический синдром.
Жизнь после пересадки
Первые 7-10 дней пациент проводит в условиях реанимации, затем наступает этап реабилитации в кардиологическом отделении (от 10 дней до трех недель), во время которого назначаются занятия лечебной физкультурой, массаж, физиотерапия, работа с психологом. При выписке утверждается расписание плановых посещений кардиолога.
В первые недели и месяцы после операции человек нуждается в особом режиме из-за высокой подверженности инфекциям. Этот режим включает в себя:
 избегание больших скоплений людей, а также общества больных ОРВИ или недавно привитых живой вакциной;
избегание больших скоплений людей, а также общества больных ОРВИ или недавно привитых живой вакциной;- временный отказ от ухода за домашними животными и от работы в саду (из-за риска бактериального заболевания);
- еще более тщательная, чем обычно, гигиена полости рта (кариес – источник инфекций);
- соблюдение графика приема медикаментов.
Процесс восстановления занимает обычно 2-3 месяца, после чего пациент может вести вполне обычную жизнь (продолжая прием иммуносупрессантов и посещая врача).
Однако следует помнить, что образ жизни человека с трансплантированным сердцем никак не может включать в себя курение, употребление спиртных напитков, неправильное питание, тяжелые физические нагрузки. Также лучше избегать бассейнов из-за частого наличия в них патогенных бактерий.
Жизненный прогноз
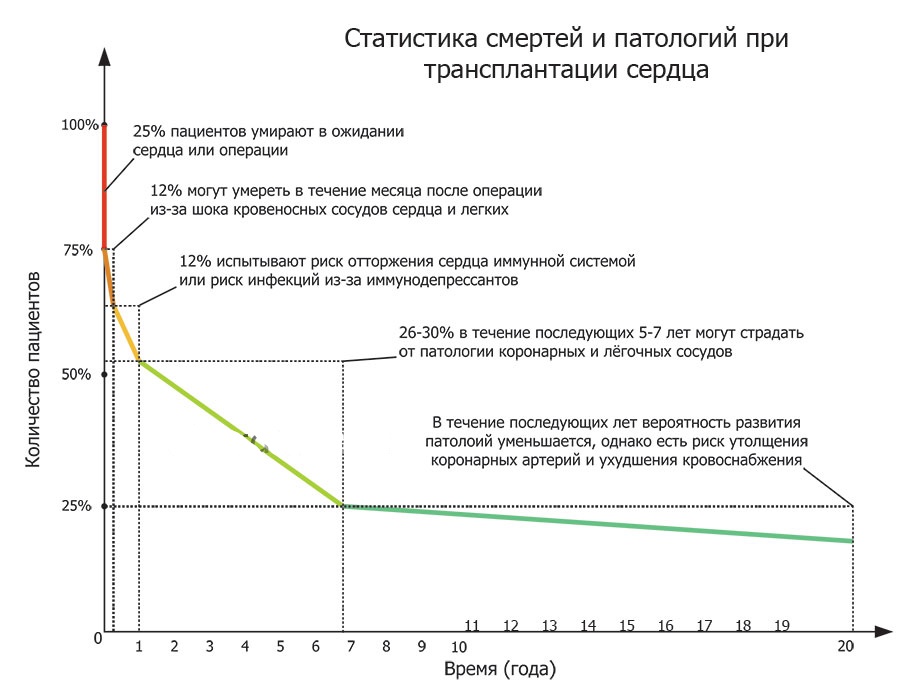
Благодаря использованию новейших разработок фармакологии общая выживаемость в течение первого года после операции составляет не менее 85%. В дальнейшем этот показатель снижается в среднем на 4% в год. Выживаемость через 10 лет после проведения вмешательства составляет 50%.
К основным факторам, приводящим к смертности в течение первого года, относят:
- врожденный порок сердца;
- повышенный уровень С-реактивного белка в крови;
- пожилой возраст;
- длительная ишемия ткани пересаживаемого органа.
Факторы риска, влияющие на выживаемость в течение последующих 5 лет:
- развитие коронарной болезни;
- инфекционное заболевание в первый год после операции;
- инсульт или ишемическая атака, произошедшие во время хирургического вмешательства.
На то, сколько живут после пересадки, влияет также инфицирование цитомегаловирусом, наличие артериальной гипертензии, частая электрокардиостимуляция. Наличие в предтрансплантационном периоде искусственной поддержки кровообращения и возникающее в первые полгода состояние острого отторжения не является предиктором выживаемости.
Согласно статистике, у реципиентов мужского пола более высокий уровень выживаемости, чем у женского.
Трансплантация сердца – одно из крупнейших достижений кардиохирургии. Несмотря на то что сама по себе операция является достаточно простой и состоит всего из трех этапов (забор донорского органа, ампутация больного сердечного органа, имплантация здорового сердца реципиенту), это вмешательство может иметь множество осложнений.
Последние связаны, прежде всего, с непринятием организмом чужеродных тканей, а также побочными эффектами медикаментозной поддержки. Прогноз выживаемости пациентов довольно благоприятный, учитывая сложность строения и особенности функционирования сердца.

Образование:
- 2009 - 2014 г., Донецкий национальный медицинский университет им. М. Горького
- 2014 - 2017 г., Запорожский государственный медицинский университет (ЗДМУ)
- 2017 - наст.вр., Прохожу интернатуру по специальности акушерство и гинекология