Болезни печени сегодня встречаются все чаще в связи с современными условиями жизни и вредными привычками людей, при этом заболеваемость серьезно увеличивается с возрастом. Основные виды заболеваний – инфекционные и неинфекционные гепатиты, а также алкогольный гепатоз, сопровождающийся жировым перерождением печеночной ткани.
Консервативные методы терапии, основанные на применении лекарственных препаратов, не всегда позволяют добиться выздоровления или даже стабилизации состояния больного. В связи с этим при заболеваниях печени очень часто используют методы хирургического лечения, направленные на устранение причины патологии.
При последней стадии печеночной недостаточности пациентам показана трансплантация органа от доноров. Все хирургические операции имеют определенные показания и противопоказания, ограничивающие их использование в клинической практике. Рассмотрим виды таких процедур при болезнях печени, особенности их назначения и проведения
Содержание
Проведение и классификация вмешательств
Любое оперативное вмешательство может привести к развитию негативных последствий в виде ранних и поздних послеоперационных осложнений. Чтобы их избежать, важно правильно подготовить пациента и выбрать наименее травматичный метод терапии в конкретной ситуации.
Подготовка
Для предупреждения осложнений очень важно правильно подготовить больного человека, тщательно обследовав его и выявив сопутствующие заболевания. Как правило, обследование включает в себя клинический осмотр, а также проведение лабораторных и инструментальных методов диагностики.
Пациент обязательно должен рассказать врачу о лекарственных препаратах, принимаемых им в данный момент. Многие из них могут влиять на качество анестезии, приводить к кровотечениям и т.д. Следующие группы медикаментов не следует использовать в течение недели до любой операции:
 нестероидные противовоспалительные средства, например, Индометацин, Кеторол и др.;
нестероидные противовоспалительные средства, например, Индометацин, Кеторол и др.;- антитромбоцитарные медикаменты – Клопидогрел, Аспирин;
- антикоагулянты – Гепарин, Фраксипарин и другие низкомолекулярные гепарины.
Помимо этого, каждому пациенту следует уточнить у специалиста вопросы питания. Считается, что на протяжении трех суток до проведения хирургического вмешательства пациенту следует избегать продуктов питания способных привести к метеоризму и вздутию кишечника (бобовые, шпинат). А за 12 часов до операции необходимо полностью исключить прием пищи.
Следование указанным рекомендациям позволяет существенно повысить эффективность проводимого вмешательства, а также обеспечить безопасность больному не только в процессе операции, но, и в постоперационном периоде.
Виды
В современной медицине существует большое количество оперативных вмешательств, используемых при различных видах заболеваний. Чаще всего применяются:
-
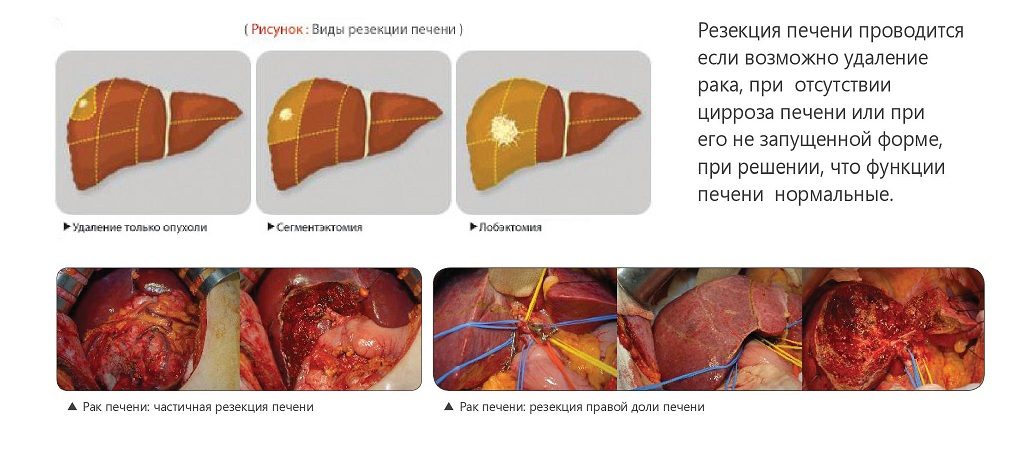
Резекция органа. Распространенная операция при лечении различных видов злокачественных новообразований в органе, а также, при его метастатическом поражении. Также может использоваться для удаления паразитарных и непаразитарных кист, поликистозных изменений, абсцессов хронического характера. Хирурги выделяют два типа резекции:
- типичная, когда удаляется анатомически отделенный участок печеночной ткани;
-
атипичная, при которой удалению подлежит фрагмент органа различной формы. Резекция органа может затрагивать один сегмент, секцию, долю или несколько долей органа, что зависит от имеющихся у пациента показаний и противопоказаний.
В редких случаях, больному может быть показан комбинированный тип резекции. Подобная операция сопровождается одновременным удалением части другого органа брюшной полости, например, желудка, яичника и т.д. Особенно часто комбинированная резекция проводится больным с выраженными метастазами во внутренних органах.
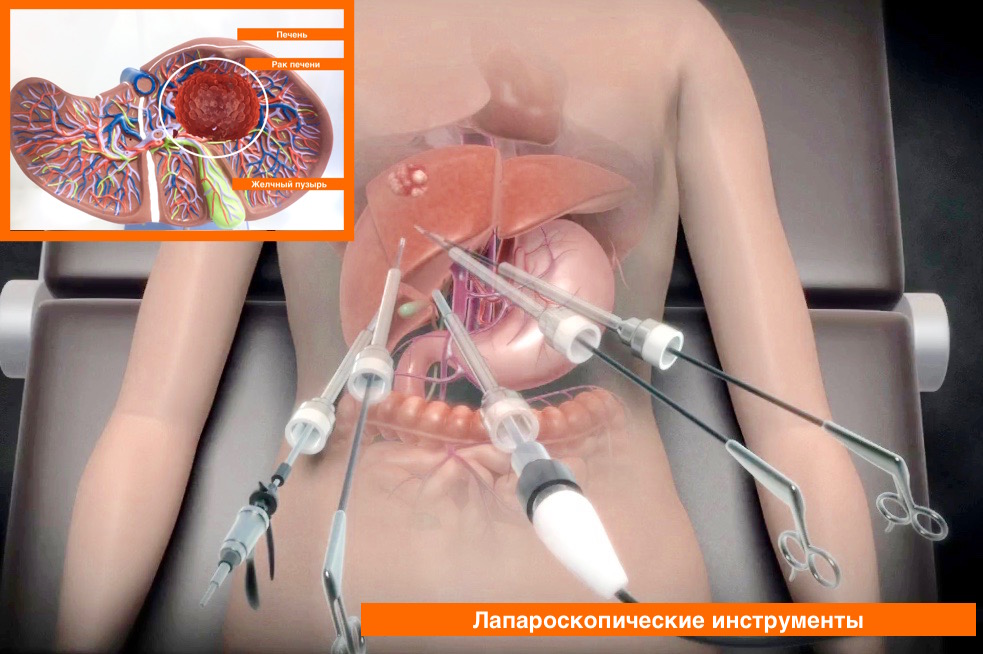
- Лапароскопический подход к лечению. Такие операции отличаются от полостных тем, что проводятся через ряд небольших разрезов на коже, не превышающих 2-3 сантиметров. Подобный подход к операциям позволяет проводить удаление небольших образований по типу кист или абсцессов с минимальными рисками развития послеоперационных осложнений и быстрой выпиской больного из лечебного стационара.
- Проведение пункции. Процедура предназначена для удаления гноя или жидкости из абсцесса или полостного образования. Как правило, процедуру проводят под контролем УЗИ, что позволяет значительно повысить ее точность и безопасность. После того, как содержимое кисты удаляется, доктор может ввести в нее специальный склерозант (этиловый спирт, сульфакрилат и пр.), что приводит к ее исчезновению.
-
Другие хирургические вмешательства. Помимо описанных процедур, методы лечения печени включают в себя и другие разновидности хирургических операций:
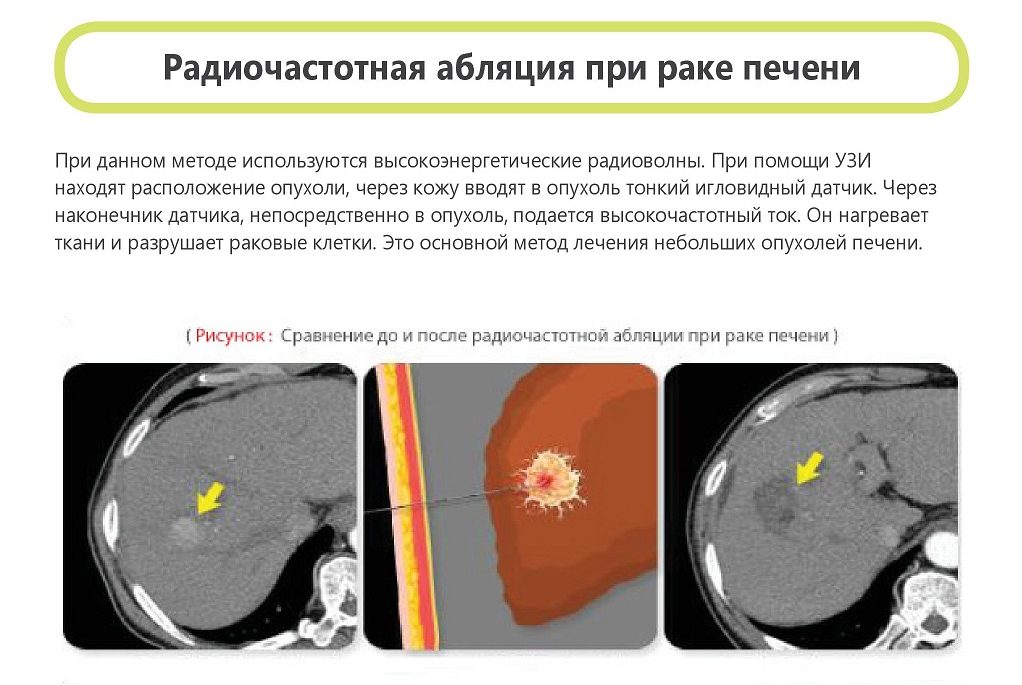
- радиочастотную абляцию, позволяющую уничтожить опухолевый узел с помощью радиочастотного излучения;
- химическую абляцию;
- алкоголизацию, подразумевающую введение в ткань опухоли этилового спирта;
- проведения пластических операций протоков, наложения различного вида стентов, анастомозов при поражении желчевыводящих путей;
- проведения открытой или лапароскопической холецистэктомии (при камнях в печени);
- папиллосфинктеротомия;
- холедохолитоэкстракция;
- холедохолитотомия.
Специфика метода пересадки
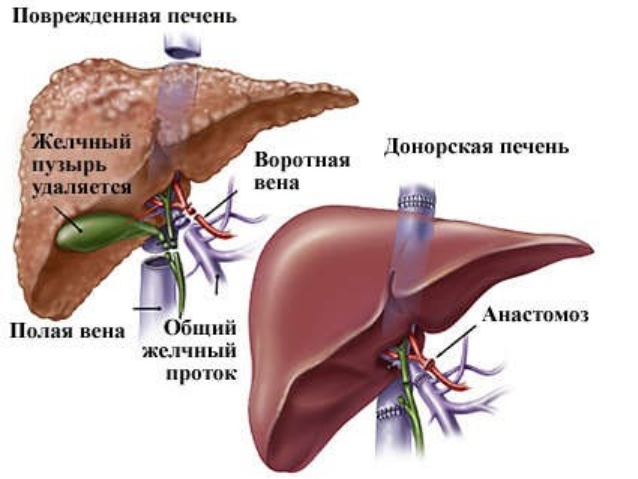
Трансплантация – важнейший метод лечения тяжелых поражений органа, которые не поддаются другим видам терапии. Как правило, пересадка проводится при выраженном циррозе, сопровождающемся развитием декомпенсированной печеночной недостаточности, которая угрожает жизни больного человека.
Чаще всего пересадка происходит от умершего человека. При этом законодательство России подразумевает презумпцию согласия на трансплантации внутренних органов, в связи с чем человек, который в течение своей жизни не оформил отказ от донорства, после смерти автоматически расценивается как потенциальный донор. Помимо этого, донором может быть и живой человек, например, близкий родственник пациента, который изъявил свою волю на пересадку части органа.
Пересадка органа проводится после полного клинического обследования донора и реципиента, включающего в себя лабораторные и инструментальные методы диагностики. Помимо выявления сопутствующих заболеваний, специалистам необходимо получить информацию об антигенном сродстве двух людей, так как в противном случае возможно отторжение пересаженной печени с утяжелением состояния реципиента.
Операция проводится в условиях специализированного хирургического отделения. Как правило, все хирургическое вмешательство занимает от 4 до 8 часов в зависимости от своего объема и наличия сопутствующих заболеваний у пациента.
Пересадка выполняется по строгим показаниям:
- декомпенсированный цирроз, связанный с инфекционной и не инфекционной патологией. При декомпенсации консервативные методы терапии не оказывают положительного эффекта, а общее состояние больного прогрессивно ухудшается;
- кровотечения из расширенных вен пищевода, связанные с портальной гипертензией и не поддающиеся другим методам лечения;
- асцит, терапевтическое и хирургическое лечение которого невозможно;
- гипоальбуминемия менее 30 г/л;
- протромбиновое время более 17 секунд.
Указанные клинические ситуации представляют серьезную угрозу для жизни пациента, так как часто оканчиваются декомпенсацией печеночной недостаточности или развитием массивных внутренних кровотечений.
Важно отметить, что помимо показаний к трансплантации, врач должен оценивать и имеющиеся у больного противопоказания. Их принято делить на абсолютные, когда пересадка органа невозможна, и на относительные, когда операция может быть проведена при определенных обстоятельствах.
Абсолютные противопоказания следующие:
- декомпенсированная сердечная или дыхательная недостаточность;
- острый период инфекционного заболевания или обострение хронической инфекции;
- обильное метастатическое поражение внутренних органов;
- поражения центральной нервной системы с угнетением функций головного мозга.
Относительные противопоказания допускают проведение трансплантации органа:
- возраст пациента менее двух лет или более 60 лет;
- необходимость пересадки двух и более органов;
- ранее проведенная трансплантация в анамнезе;
- выраженное ожирение;
- тромботическое поражение портальной вены.
При наличии относительных противопоказаний, лечащий врач должен внимательно оценить клиническое состояние больного и определить возможную эффективность и безопасность подобного хирургического вмешательства.
Проведение трансплантации
Важный этап пересадки внутренних органов – проведение надлежащей подготовки пациента. Как правило, алгоритм подготовки больного к трансплантации следующий:
- лечащий врач должен побеседовать с врачом и его родственниками что бы объяснить ход и необходимость предстоящего оперативного вмешательства;
- каждому пациенту должно быть проведено обследование, подтверждающее диагноз и показания к пересадке;
- обязательным является оценка состояния печени, поджелудочной железы и желчевыводящих протоков с помощью инструментальных методов обследования (компьютерная томография, УЗИ, холангиография и пр.);
- необходимо провести диагностику на наличие вирусных гепатитов и ВИЧ-инфекции.
Надлежащая подготовка позволяет избежать осложнений в послеоперационном периоде, а также снизить риски отторжения пересаженной печени.
Трансплантация относится к тяжелым хирургическим вмешательствам, продолжительность которой может в тяжелых случаях превышать 8-10 часов. Как правило, в операции участвует несколько оперирующих бригад, которые одновременно подготавливают донорский орган, а также проводят удаление печени реципиента.
Важным моментом в пересадке органа является сшивание всех сосудов и желчных протоков, так как при несоблюдении хирургической техники именно данные анатомические образования, являются источником таких осложнений, как асцит, внутренние кровотечения и т.д.
Хирург-трансплантолог: «Для многих пациентов пересадка печени является единственной надеждой на выздоровление и победу над недугом.
Подобный вид оперативного вмешательства требует серьезной подготовки пациента, а также грамотного проведения послеоперационной терапии, направленной на поддержание организма реципиента. Однако, к сожалению, такая операция не всегда возможна: поиск донора часто занимает слишком много времени, которого у пациентов просто нет».
Восстановительная терапия
Важным моментом в послеоперационной реабилитации является использование диеты с полезными продуктами для печени, а также ряда гепатопротекторов. Получить подробные рекомендации об этом можно у своего лечащего врача.
Послеоперационный период на начальных этапах (4-5 дней) обязательно основывается на полном парентеральном питании больного. Это необходимо для разгрузки печени и уменьшения рисков ее отторжения на фоне функциональной перегрузки.
После этого срока, пациента переводят на смешанный вид питания, при котором часть питательных веществ подается через зонд на протяжении одной-двух недель. Полный переход на энтеральное питание должен сопровождаться постепенным повышением объема порций пищи для обеспечения адаптации пищеварительного тракта.
Как правило, ранний этап данного периода больной проводит в отделении реанимации и интенсивной терапии, где за ним устанавливается круглосуточное врачебное наблюдение. В связи с отсутствием дезинтоксикационной функции печени, больные находятся на постоянном форсированном диурезе, позволяющем удалять токсины из крови.
Помимо этого, медицинский персонал должен внимательно следить за дренажами, установленными в брюшной полости. Именно оценка отделяемого по дренажам позволяет своевременно выявить развитие внутреннего кровотечения или нарушения целостности желчевыводящих путей, и принять необходимые лечебные меры.
Кроме медицинского наблюдения, пациенты должны получать и медикаментозную поддержку:
- использование антибактериальных средств с широким спектром действия позволяет предупредить развитие инфекционных осложнений, которые часто наблюдаются у больных при пересадке внутренних органов. Наиболее часто используются такие препараты, как Амоксициллин, Амоксиклав, Азитромицин и пр.;
- гепатопротекторы (Эссенциале, Легалон и др.) позволяют снизить степень повреждения печеночных клеток, подвергающихся воздействию большого количества негативных факторов. С этой же целью могут использовать антиоксиданты (Токоферол, Дигидрокверцетин и т.д.);
- важным элементом лекарственной поддержки пациента является витаминотерапия с использованием комбинированных витаминно-минеральных комплексов.
Использование лекарственных средств позволяет облегчить течение послеоперационного периода и снизить риски развития ранних и поздних послеоперационных осложнений.
Развитие печеночной недостаточности, не подлежащей консервативному или хирургическому лечению, является показанием к проведению трансплантации. Подобная операция всегда осуществляется после оценки имеющихся у больного показаний и противопоказаний, и только в условиях специализированного хирургического отделения.
В послеоперационном периоде больному следует организовать надлежащие условия, включающие в себя соблюдение диеты, применение лекарственных препаратов, а также профилактику возможных осложнений: внутренних кровотечений, бактериальных инфекций и т.д.

Образование:
- 2009 - 2014 г., Донецкий национальный медицинский университет им. М. Горького
- 2014 - 2017 г., Запорожский государственный медицинский университет (ЗДМУ)
- 2017 - наст.вр., Прохожу интернатуру по специальности акушерство и гинекология